Warum tun wir uns so schwer mit der Medikamentenreduktion bei älteren multimorbiden Menschen? Denken wir zu viel an medizinische Leitlinien und zu wenig an unseren Patienten? Welche Möglichkeiten gibt es, Polypharmazie einzudämmen? PRISCUS- und FORTA-Liste können Orientierungshilfen sein, ersparen aber nicht die individuelle Therapieentscheidung entsprechend den Wünschen des Patienten. Die Krankenhausentlassmedikation ist eine wichtige Schnittstelle, an der von Polypragmasie auf eine patientenzentrierte Arzneitherapie umgeschaltet werden kann.
Deutschland ist Weltmeister – im Medikamentenverbrauch. In kaum einem anderen Land nehmen die Menschen durchschnittlich mehr Arzneimittel ein. Dieser Konsum ist altersadaptiert – die Gruppe der über 65-Jährigen (15 % der Bevölkerung) ist mit knapp der Hälfte des Gesamtarzneiverbrauchs in Deutschland beteiligt.
Über 70-Jährige nehmen bundesweit im Durchschnitt sechs verschiedene Arzneimittel täglich ein, davon eines in Selbstmedikation. Jede zehnte Krankenhauseinweisung bei Patienten über 70 Jahre ist nach seriösen Berechnungen auf unerwünschte Arzneimittelwirkungen und Wechselwirkungen zurückzuführen. Das Sturzrisiko von Pflegeheimbewohnern steigt ebenfalls deutlich mit der Zahl der eingenommenen Medikamente. Das hat auch mit nachlassenden Kompensationsmechanismen älterer Menschen zu tun, insbesondere der Nierenfunktion. Bekanntermaßen sinkt die glomeruläre Filtrationsrate (GFR) vom 30. bis 80. Lebensjahr um durchschnittlich 1 % jährlich. Ein Kreatininwert von 1,0 mg/dl bei einem 30-jährigen, 70 kg schweren Mann entspricht einer normalen GFR von 107 ml/min – bei einem 80-jährigen, gleich schweren Mann dagegen einer GFR von 58 ml/min, mithin einer beginnend mittelschweren Niereninsuffizienz. Das ist relevant bei Medikamenten mit vorwiegend renaler Elimination wie beispielsweise Metformin; im Fall des genannten Achtzigjährigen ist die Tageshöchstdosis 1.500 mg. Die nachlassende Nierenfunktion ist einer der Gründe, warum ein Grundsatz der Arzneitherapie im fortgeschrittenen Alter lautet: "start low, go slow".
- Weniger Medikamente (möglichst nicht mehr als 4 – 5)
- Wenige Einnahmezeitpunkte (maximal 2)
- Wiederholte verständliche Information über Sinn und Einnahme der Medikamente
- Erfassung auch fachärztlicher und frei erworbener OTC-Medikamente
- Schriftlicher bundeseinheitlicher Medikamentenplan (BMP)
- Mindestens halbjährliche Aktualisierung des BMP, bei Änderungen sofort
- Ist Ihr BMP und der individuelle Plan des Patienten identisch?
- Informationen auch an Angehörige und Pflegekräfte weitergeben
Die PRISCUS-Liste
2010 veröffentlichte die Pharmakologin Petra Thürmann die sogenannte PRISCUS-Liste, die erste auf den deutschen Arzneimittelmarkt zugeschnittene Liste potenziell inadäquater Medikamente (PIM). 83 Arzneistoffe aus 18 Arzneistoffgruppen wurden hier zusammengestellt, die nach einem Konsensverfahren von 26 Experten aus unterschiedlichen Facharztgruppen gefunden wurden. Die Kurzform auf sechs Seiten listet den Namen des jeweiligen Arzneimittels und seine wesentlichen Nebenwirkungen auf, aber auch alternative Medikamente und Kontrollmaßnahmen, falls das Medikament trotzdem angewendet werden soll.
Es handelt sich nicht um eine Negativliste; alle aufgeführten Medikamente dürfen weiterhin verschrieben werden. Allerdings empfiehlt es sich, Alternativen zu erwägen. Kritisch anzumerken ist, dass die Liste zahlreiche antiquierte Wirkstoffe enthält, die auf dem deutschen Arzneimittelmarkt keine Rolle mehr spielen. Auch manche Wertung ist fragwürdig: So steht z. B. die gesamte Gruppe der trizyklischen Antidepressiva wegen ihrer anticholinergen Nebenwirkungen auf der PIM-Liste, die Substitution durch SSRI wird empfohlen. Auch zahlreiche NSAR werden gelistet, nicht jedoch Ibuprofen und Diclofenac.
Insgesamt kann man zur PRISCUS-Liste sagen: Ein guter Versuch mit nützlichen Hinweisen, aber – zumal immer noch kein Update erschienen ist – von eher begrenztem Nutzen im hausärztlichen Alltag.
Die FORTA-Liste
Die FORTA-Liste (Fit for the Aged) wurde 2012 vom Pharmakologen Martin Wehling publiziert und 2015 aktualisiert. 20 Experten aus dem stationär-geriatrischen Sektor haben hier die "häufigsten, chronisch verwendeten Pharmaka nach Indikationsgebiet und Alterstauglichkeit" bewertet. So werden beispielsweise unter der Diagnose arterielle Hypertonie die häufigsten verwendeten Substanzgruppen wie ACE-Hemmer, Betablocker, Diuretika usw. nach ihrer Alterstauglichkeit in vier Kategorien A bis D bewertet. Das schafft einen guten Überblick und hilft bei der raschen Orientierung in Klinik und Praxis; für die Kitteltasche empfiehlt sich die praktische FORTA-App.
Therapieziele individuell vereinbaren
Fragen Sie Ihren älteren Patienten, was ihm gesundheitlich wichtig ist, wird er in der Regel sagen: Ich möchte in meinem gewohnten Wohnumfeld bleiben und mich noch einigermaßen bewegen können, möglichst wenig Schmerzen und Beschwerden und noch ein bisschen Appetit haben, Stuhl und Urin halten und einigermaßen schlafen können und nicht dement werden. Diesen Wünschen hat sich nach meiner Überzeugung die ärztliche Therapie unterzuordnen.
Es geht nämlich insbesondere bei hochbetagten Patienten um quartäre Prävention, also die Vermeidung iatrogener Schäden! Das medizinisch Mögliche ist auf das individuell Benötigte und vom Patienten Gewünschte zu reduzieren. Der Hausarzt mit seiner aus langjähriger Begleitung des Patienten erwachsenen Vertrauensbeziehung ist der Spezialist der Schadensvermeidung, des nil nocere.
Die Garfinkel-Methode
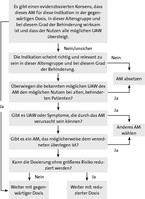
In seinem Geriatrischen Zen-trum in Israel führte Doron Garfinkel eine Studie an 70 Patienten im Durchschnittsalter von 83 Jahren mit durchschnittlich acht Medikamenten in Dauertherapie durch. 64 Patienten bzw. ihren Betreuern und Hausärzten wurde eine Veränderung der Medikation vorgeschlagen (Abb. 1). Dadurch ließen sich insgesamt 47 % der Arzneimittel absetzen und nur 2 % mussten im Verlauf wieder angesetzt werden. 88 % der befragten Patienten berichteten, dass es ihnen nach der Medikamentenreduktion besser gehe!
Die Krankenhausentlassmedikation
Der Umgang mit der vom Krankenhaus bei Entlassung empfohlenen Medikation ist besonders für ältere Menschen von zentraler Bedeutung; an dieser Schnittstelle ist hausärztliches Verantwortungsbewusstsein und Engagement für unseren Patienten besonders wichtig. Deswegen sollte der Hausarzt eine vernünftige Folgemedikation – möglichst gemeinsam mit dem Patienten und/oder seinen Angehörigen bzw. Pflegekräften – festlegen.
Interessenkonflikte: Der Autor hat keine deklariert
Erschienen in: Der Allgemeinarzt, 2018; 40 (16) Seite 39-42