Die Obstipation (oft assoziiert mit Stuhlinkontinenz) gehört zu den sehr häufigen Gesundheitsstörungen im Kindesalter. In ihrer Pathogenese und klinischen Präsentation unterscheidet sie sich wesentlich vom Erwachsenenalter. In den meisten Fällen liegen funktionelle Störungen ohne organische Erkrankungen zugrunde. Wenn die Obstipation in den ersten Lebenswochen begonnen hat, muss man an angeborene Erkrankungen denken. Eine zielgerichtete Diagnostik beruht vor allem auf Anamnese, klinischem Befund und Sonographie. Die Therapie bei funktioneller Obstipation beginnt mit der Entfernung angestauter Stuhlmassen (Desimpaktion). Anschließend ist eine langfristige Therapie mit oral applizierten Stuhlweichmachern indiziert, oft zusammen mit verhaltenstherapeutischen Ansätzen.
Eltern beobachten die Stuhlentleerung ihrer Kinder in den ersten Lebensjahren besonders intensiv und aufmerksam. Unregelmäßigkeiten geben Anlass zur Sorge und führen dann zur Vorstellung des Kindes in der Praxis. Stuhlverhalt, seltene oder erschwerte Darmentleerungen als mögliche Manifestationen einer Obstipation gehören zu den häufigen Vorstellungsgründen in der Praxis.
Eine Obstipation bei Kindern wird meist als harmlose Problematik eingeschätzt. Eltern werden mit dem Rat, für mehr Flüssigkeitszufuhr und eine gesunde Ernährung zu sorgen, nach Hause geschickt. Diese Maßnahmen haben oft aber keinen ausreichenden Effekt. Das inkonsequente Management einer akuten Obstipation begünstigt dann die Entwicklung einer funktionellen chronischen Obstipation. Die funktionelle Obstipation ist wiederum die häufigste Ursache einer Stuhlinkontinenz bei Kindern.
Definitionen
Wegen der großen altersabhängigen Variabilität kann bei Kindern die Obstipation nicht allein über die Defäkationsfrequenz definiert werden. Die diagnostischen Kriterien der Obstipation insgesamt überschneiden sich weitgehend mit denen der funktionellen Obstipation, die von der Rom-IV-Konferenz entwickelt wurden. Beachten sollte man, dass die Inkontinenz in der Definition enthalten ist (Kasten 1).
Symptome der Obstipation
Die über die klinischen, darmassoziierten Kriterien hinausgehenden Symptome der Obstipation sind vielgestaltig. Nicht jedes Kind mit Obstipation kann nach anamnestischen Kriterien erfasst werden, gerade wenn bei zunehmend selbstständigen Schulkindern den Eltern die seltene Darmentleerung nicht auffällt. Bauchschmerzen sind keineswegs obligat (10 – 70 % der Patienten) [3]. Bei voll gestillten Säuglingen müssen indirekte Zeichen wie Vorwölbung des Abdomens, schlechtes Gedeihen, Subileuszeichen oder anhaltendes Weinen als Hinweis für eine Obstipation gesehen werden.
Kleinkinder mit funktioneller Obstipation versuchen mehrfach pro Tag durch Überstreckung, Anspannung des Beckenbodens oder Fersen-sitz, aktiv den Stuhl zurückzuhalten (Rückhaltemanöver). Eine mehrtägige Stuhlretention kann in 10 – 25 % der Fälle auch zu vermindertem Appetit und einer Gedeihstörung beitragen [3]. Eines der Kardinalsymptome der Obstipation ist die Stuhlinkontinenz. Sie kommt bei bis zu 84 % der Kinder bei der initialen Präsentation vor.
Mögliche Ursachen der Obstipation
Die Obstipation wird selten durch Fehlbildungen oder organische Erkrankungen verursacht (< 5 %), jedoch kommt ein breites Spektrum von Erkrankungen verschiedener Organsysteme differenzialdiagnostisch infrage. Die häufigsten und klinisch bedeutsamsten sind in Kasten 2 aufgeführt.
Häufige und wichtige organische Ursachen
Perianale Entzündung/Fissuren/Perianalthrombose
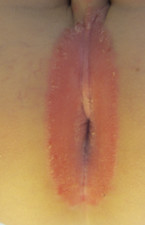
Jede schmerzhafte Erkrankung des Anus kann eine akute Obstipation auslösen. Umgekehrt entstehen Fissuren auch als Folge einer Obstipation durch großkalibrigen, harten Stuhl. Bei Infektionen mit Streptokokken entsteht eine charakteristische perianale Dermatitis, die sich durch eine Rötung und multiple, oberflächliche Fissuren sowie Blutauflagerungen auf den Stuhl manifestiert (Abb. 1) [5]. Hier sollte oral antibiotisch behandelt werden.
M. Hirschsprung (Kongenitales aganglionäres Megakolon)
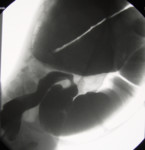
Durch das Fehlen der parasympathischen Ganglienzellen in der Wand des Enddarms (Plexus myentericus und Plexus submucosus) kann der distale, vor dem Analkanal gelegene Abschnitt des Kolon bei der Passage von Stuhl nicht relaxieren, wodurch es proximal des konstant enggestellten Segmentes sekundär zum Megakolon kommt (Abb. 2).
Kuhmilchproteinallergie, Zöliakie
Bei Säuglingen und Kleinkindern mit therapieresistenter Obstipation kann eine Kuhmilchallergie Auslöser der Verstopfung sein. Postuliert wird eine durch die Allergie vermittelte Entzündung im Enddarm. Da meist keine IgE-Antikörper nachzuweisen sind, muss ein Karenz- und Expositionsversuch durchgeführt werden [6, 7]. Auch bei ca. 10 % der Kinder mit Erstmanifestation einer Zöliakie findet man eine chronische Obstipation.
Motilitätsstörungen: Slow transit constipation – im Kindesalter selten
Neben Erkrankungen des Anorektums können auch generalisierte Darmmotilitätsstörungen eine Obstipation hervorrufen [8]. Infrage kommen viszerale/autonome Neuropathien, Myopathien der glatten Muskulatur sowie Mesenchymopathien; all diese Störungen sind eher selten.
- Zerebralparese
- Muskelhypotonie, muskuläre Störungen
- Muskelatrophien oder -dystrophien mit generalisierter Hypotonie
- Erkrankungen der Wirbelsäule und des Rückenmarks
- Spina bifida mit oder ohne Myelomeningozele
- Tumoren
- Querschnittslähmungen, Trauma
- Tethered Cord
- M. Hirschsprung (auch nach operativer Korrektur)
- Analatresie (auch nach Operation)
- Analstenose; Analdystopie/ventralverlagerter Anus
- Anale Achalasie (fehlende Sphinkterrelaxation/nicht nachweisbarer rektoanal inhibitorischer Reflex bei nachweisbaren Ganglienzellen des Parasympathicus)
- M. Crohn des Anus mit entzündlicher Rektum- bzw. Analstenose
- Analfissuren, perianale Dermatitis
- Chronisch intestinale Pseudoobstruktion
- Viszerale/autonome Neuropathie
- Myopathien der glatten Muskulatur
- Mesenchymopathien
- Abnorme abdominelle Muskulatur (z. B. prune belly)
- Zöliakie
- Nahrungsproteinallergie, insbesondere Kuhmilchallergie
- Mukoviszidose mit Pankreasinsuffizienz
- Hypothyreose
- Hypokaliämie
- Hyperkalzämie
- Diabetes insipidus
- Diabetes mellitus
- Multiple endokrine Neoplasie Typ 2B
- Opiate, Codein
- Anticholinergika
- Phenytoin
- Methylphenidat
- Antidepressiva
- Chemotherapeutika
- Bleivergiftung
- Vitamin-D-Intoxikation
- Aluminiumhaltige Antazida
Funktionelle Obstipation
Die häufigste Form der Obstipation wird als "funktionelle Obstipation" bezeichnet.
Typischerweise beginnt diese im Alter von 1 – 3 Jahren, wenn die Kinder die Kontrolle des Sphinkters erlernen. Auslöser ist dann in der Regel ein mit der Defäkation oder der Analregion assoziiertes unangenehmes Erlebnis [3, 9]. Typische Ereignisse sind in Kasten 3 aufgeführt.
Durch die sich ansammelnden Stuhlanteile erweitert sich das Rektum, das Stuhlkaliber wird größer, so dass die nächste Stuhlpassage erneut bzw. verstärkt zu schmerzhaften Erfahrungen führt. Schließlich verselbstständigt sich diese Sequenz dann im Sinne eines Circulus vitiosus, auch wenn der Auslöser längst beseitigt ist. Viele Kinder zeigen zudem ein paradoxes Defäkationsverhalten: Während des Pressens zur Defäkation spannen die Betroffenen (meist unbewusst!) den Sphinkter externus und den M. puborectalis an, statt diese zu entspannen [10].
- Akuter Stuhlverhalt (z. B. als Folge von Fieber, Dehydratation, inadäquatem Toilettentraining ...)
- Willkürlicher Stuhlverhalt bei Nichtverfügbarkeit einer Toilette; Toilettenphobie
- Perianale Entzündung, Fissuren; insbesondere Streptokokken-Infektion
- Regelmäßige Manipulationen am Anus (Temperaturkontrollen, Zäpfchen, Klysma)
- Inadäquates Management eines akuten Stuhlverhalts
Einfluss der Ernährung auf die Obstipation
Entgegen der landläufigen Meinung gibt es wenig Evidenz dafür, dass eine geringe Ballaststoffzufuhr oder Flüssigkeitszufuhr Ursachen einer chronischen Obstipation darstellen [4].
Obstipationsassoziierte Stuhlinkontinenz
In etwa 80 % der Fälle von Kindern mit Stuhlinkontinenz liegt eine chronische Obstipation vor [11]. Durch die chronische Akkumulation des Stuhls im Rektum kommt es zu einer anhaltenden Erweiterung des Rektums. Dies führt zu einer verminderten Wahrnehmung des Füllungsgrades und zu einem Anstieg der Dehnbarkeit (Compliance) des Rektums [12].
Komorbiditäten der chronischen Obstipation
Die häufigsten mit Stuhlentleerungsproblemen (Obstipation resp. Stuhlinkontinenz) assoziierten körperlichen Störungen sind Harninkontinenz (14 – 46 % Harninkontinenz tagsüber und 20 – 40 % für Enuresis nocturna) und rezidivierende Harnwegsinfekte [13]. Typische komorbide psychiatrische Störungen sind Störungen des Sozialverhaltens mit oppositionellem Verhalten, Aufmerksamkeitsstörungen sowie emotionale Störungen und Teilleistungsstörungen [14].
Der diagnostische Prozess bei Obstipation
Akute Obstipation
Bei der akuten Obstipation kommt es vor allem darauf an, schmerzhafte perianale Läsionen zu erkennen, um sie gezielt zu behandeln. Dazu sollte eine sorgfältige Analinspektion erfolgen, bei perianaler Rötung mit Analabstrich auf Streptokokken.
Chronische Obstipation
Stufendiagnostik
Zum Ausschluss organischer Ursachen muss jedes obstipierte Kind mit oder ohne Stuhlinkontinenz ärztlich untersucht werden [15]. Dies sollte primär in den Praxen erfolgen. Bei Hinweisen auf eine organische Genese wird eine weitergehende Diagnostik veranlasst.
Sonderfall: Die Obstipation hat direkt nach der Geburt bzw. im frühen Säuglingsalter begonnen: In diesem Fall ist die Wahrscheinlichkeit einer organischen Ursache hoch – funktionelle Störungen kommen in diesem Alter kaum vor. Hier muss primär ein Spezialist involviert werden [4].
Die Basisdiagnostik bei Kindern > 12 Monate stützt sich auf die ausführliche Anamnese und eine zielgerichtete klinische Untersuchung, ggf. ergänzt durch Sonographie und wenige Laborwerte. Mit diesen Instrumenten gelingt es, über die Notwendigkeit und den Umfang der eventuell erforderlichen apparativen Diagnostik zu entscheiden [3, 4, 16, 17].
Dabei sollte bei der körperlichen Untersuchung gezielt nach den in Kasten 4 genannten Warnzeichen für organische Erkrankungen gesucht werden.
Merke: Eine rektal-digitale Untersuchung sollte man bei traumatisierten Kleinkindern mit schmerzhaften Erlebnissen in Zusammenhang mit der Defäkation entweder in Sedierung oder mit Einverständnis der Kinder durchführen, um nicht das anale Trauma zu vergrößern.
Sollte auf eine rektal-digitale Untersuchung verzichtet werden, ist zumindest eine sorgfältige Inspektion der Anogenitalregion erforderlich.
Sonographie
Das wichtigste nicht-invasive Instrument zur Dokumentation der Rektumfüllung stellt die Sonographie dar. Als Hinweis auf eine Stuhlretention kann ein Querdurchmesser des Rektums von > 33 mm [18, 19] sowie eine Pelottierung der gefüllten Blase gelten. Die Sonographie eignet sich nicht zur Unterscheidung zwischen funktioneller und organischer Obstipation [4].
- Später erster Mekoniumabgang > 48 Stunden postpartal
- Beginn der Obstipation bald nach der Geburt bzw. im ersten Lebensmonat
- Positive Familienanamnese für M. Hirschsprung
- Gedeihstörung, Inappetenz, Erbrechen; Fieber, Ileus; blutige Diarrhoe
- Beginn der Obstipation nach Einführung von Kuhmilch oder Beikost
- Primäre, anhaltende Harninkontinenz
- Polyurie/Polydipsie
- Psychiatrische Komorbiditäten
- Verspätetes Erreichen der Meilensteine der statomotorischen Entwicklung
- Therapieresistenz trotz konsequenter Durchführung der Therapie
- Schwere Distension des Abdomens
- Bleistiftartiges Kaliber des Stuhls (kommt auch bei schwerer funktioneller Obstipation vor)
- Perianale Fistel
- Fehlender Anal- oder Cremaster-Reflex
- Auffälliger Anus (Position, Stenose)
- Leeres Rektum bei digitaler Untersuchung; Handschuh-Gefühl
- Explosionsartige Entleerung des Darms nach Entfernen des Fingers bei digitaler Untersuchung
- Extreme Angst bei der analen Inspektion (Missbrauch? Dies kommt aber auch nach häufigen rektalen Untersuchungen und Manipulationen vor)
- Veränderungen über der distalen Wirbelsäule (Pigmentierungen, polsterartige Hautverdickungen, tiefes Sakralgrübchen, Behaarung, Asymmetrie der Glutealfalte etc.)
- Auffälligkeiten des Gangs oder auffällige Fußformen
- Begleitende Entwicklungsstörung
Labordiagnostik
Empfehlenswert ist es, einmalig bei Erstuntersuchung eine Basislabordiagnostik (Kasten 5) durchzuführen, da die gesuchten Störungen nach anamnestischen oder klinischen Kriterien weder bewiesen noch ausgeschlossen werden können.
Weitergehende Untersuchungen (pädiatrische Gastroenterologie, Kinderchirurgie): Bei Hinweisen für organische Störungen:- Biopsien des Enddarms mit Acetylcholinesterase-Färbung im nativen Präparat bei V. a. M. Hirschsprung
- MRT der distalen Wirbelsäule (bei V. a. neurogene Störung)
- Rektomanometrie (inklusive Beckenboden-EMG)
- Kolon-Transitzeitbestimmung mit röntgendichten Pellets (zur Unterscheidung zwischen generalisierter Transportstörung und distaler Störung im Bereich von Sphinkter bzw. Anus)
Merke: Auf eine Rö.-Abdomenübersicht und auf einen Kolon-Kontrasteinlauf mit Defäkographie sollte wegen der Strahlendosis verzichtet werden [20]!
- TSH, fT4, fT3
- Kalium, Calcium i. Serum
- Kreatinin
- Gewebstransglutaminase-IgA-AK und Gesamt-IgA i. Serum
- Stuhl-Elastase
Therapie der Obstipation
Ziel der Therapie der Obstipation ist eine regelmäßige, komplette und schmerzfreie Stuhlentleerung [3, 4, 21].
Vor Beginn der Therapie sollte ausführlich aufgeklärt und beraten werden. Das Verständnis der Ursachen der Störung kann zu einer Entlastung der Beziehung zwischen Eltern und Kindern beitragen, familiäre Mythen und Schuldzuweisungen entkräften und das Selbstwertgefühl der Kinder stützen. Dieses Verständnis erweist sich als wichtig, um die längerfristig notwendige Adhärenz zu sichern.
Therapeutische Maßnahmen:
1. Initiale Desimpaktion
Bei Nachweis einer Rektumerweiterung sollte zunächst eine komplette Entleerung der angestauten Stuhlmengen (Desimpaktion) angestrebt werden. Eine unzureichende initiale Desimpaktion ist ein häufiger Grund für einen unzureichenden Effekt einer medikamentösen Dauertherapie. Dazu eignen sich zwei Verfahren [4, 22]:
a) Hochdosierte orale Gabe von Macrogol (Polyethylenglykol 3350, 4000) z. B. 1,5 g/kg/d über 3 – 4 Tage. Der Vorteil liegt in der fehlenden Traumatisierung, nachteilig kann die Zunahme einer Stuhlinkontinenz in den ersten Tagen sein.
b) Klysma 3 ml/kg (z. B. NaCl 0,9 %, Sorbitol). Bei Kleinkindern wegen des möglichen psychischen Traumas einer Klysma-Applikation zurückhaltend einsetzen, ggf. in Sedierung mit Midazolam verabreichen.
Merke: Phosphathaltige Klysmata sind bei Säuglingen und Kleinkindern oder bei Niereninsuffizienz wegen des Risikos der Phosphatintoxikation obsolet!
2. Stuhlaufweichende medikamentöse Dauertherapie [4]:
Bevorzugt werden in der Dauertherapie osmotisch wirksame, stuhlaufweichende Medikamente eingesetzt.
a) Polyethylenglykol 3350/4000 bzw. Macrogol. Dieses osmotische Laxans hat den besten stuhlaufweichenden Effekt und therapiert besonders die schmerzhafte Defäkation effektiver als Lactulose [23]. Begonnen wird mit 0,4 g/kg, wobei die Dosis kurzfristig angepasst werden muss und viele Kinder Dosierungen von 0,8 – 1 g/kg benötigen [4]. Ziel ist eine schmerzfreie, tägliche Entleerung eines cremigen Stuhls und ggf. ein Rückgang der assoziierten Inkontinenz.
b) Lactulose 1 – 2 g/kg/d. Potenzielle Nebenwirkung: Meteorismus und Bauchschmerzen. Die Wirkung ist schwächer als die von Macrogol. Milchzucker (Laktose) hat in der rationalen Therapie obstipierter Kinder keinen Platz!
c) Paraffinöl 1 – 3 ml/kg/d. Ein Problem ist neben dem Geschmack die Aspirationsgefahr.
3. Regelmäßig applizierte Einläufe oder Suppositorien
sollten wegen der unangenehmen Applikation in der Dauertherapie vermieden werden.
4. Für den therapeutischen Effekt der Erhöhung des
Ballaststoffgehaltes der Nahrung, der Flüssigkeitsaufnahme oder der Bewegung gibt es keine Evidenz [3, 4]. Praktisch bewährt hat sich die Begrenzung großer Milchmengen (> 500 ml).
5. Verhaltenstherapie:
Hierfür gibt es keine wissenschaftliche Evidenz; dennoch haben sich jenseits des 4. bis 5. Lebensjahres bei obstipationsassoziierter Inkontinenz regelmäßige Toilettensitzungen bewährt.
6. Maßnahmen ohne bewiesene Wirksamkeit:
Prokinetisch wirkende Medikamente wie Prucaloprid haben bei Kindern aufgrund der anderen Pathophysiologie keine Wirkung. Darüber hinaus gibt es für die Wirksamkeit von Probiotika, Biofeedback-Training, Physiotherapie, komplementärmedizinischen Maßnahmen und Psychotherapie keine ausreichende Evidenz [4]. Allerdings sollten psychiatrische Komorbiditäten therapiert werden.
Dauer der Therapie
Geplant werden sollte eine mehrmonatige Dauer der Therapie der chronischen Obstipation. Kinder, die noch eine Windel tragen, müssen meist so lange behandelt werden, bis sie regelmäßig und ohne Probleme auf der Toilette entleeren [4].
Interessenkonflikte: Der Autor hat Vortragshonorare der Firmen Infectopharm und Norgine erhalten.
Auf unserem CME-Portal www.kirchheim-forum-cme.de können Sie ab dem 20.2.2018 diesen Beitrag bearbeiten und bekommen bei Erfolg Ihre Punkte sofort gutgeschrieben.
Erschienen in: Der Allgemeinarzt, 2018; 40 (3) Seite 18-23