Ist eine frühe Diagnostik bei Demenz sinnvoll? Warum ist die Bildgebung hierbei so wichtig? Welche Diagnose-Tests stehen für die Hausarztpraxis zur Verfügung und warum ist die Kenntnis der Lewy-Körperchen-Erkrankung wichtig? Dieser Artikel gibt Ihnen unter Berücksichtigung der aktuellen S3-Leitlinie und neuer wissenschaftlicher Erkenntnisse einen guten Überblick darüber, wie Sie in der Hausarztpraxis bei Diagnostik und Therapie der Demenz schrittweise vorgehen können.
Eine Demenz ist ein klinisches Syndrom und liegt vor, wenn es über einen Zeitraum von mindestens sechs Monaten zu einer Abnahme der kognitiven Leistungsfähigkeit in mehr als einer kognitiven Domäne kommt und dies zu einer Beeinträchtigung der Alltagsaktivitäten bei den Betroffenen führt. Das Bewusstsein und die Sinneswahrnehmung sind nicht beeinträchtigt.
Die häufigsten und wichtigsten Demenzursachen
Eine Demenz kann vielfältige Ursachen haben. Sie ist meist die Folge einer chronischen fortschreitenden Erkrankung des Gehirns. Zu den häufigsten und wichtigsten Demenzerkrankungen zählen:
- Alzheimer-Krankheit (etwa 2/3 der Demenzfälle)
- vaskuläre Demenz (ca. 10 %)
- Lewy-Körperchen-Erkrankung (4–30 %)
- Demenz bei M. Parkinson
- Demenz bei frontotemporaler Lobärdegeneration ("frontotemporale Demenz")
Von einer gemischten Demenz spricht man bei einer Komorbidität der Alzheimer-Krankheit mit einer vaskulären Demenz oder Lewy-Körperchen-Erkrankung (siehe Kasten).
Unter den nicht primär neurodegenerativen oder vaskulären Ursachen einer Demenz sollten v. a. eine depressive Störung, eine langjährige Alkohol- oder Benzodiazepinabhängigkeit, posttraumatische, infektiös-entzündliche oder metabolische Enzephalopathien und ein Normaldruckhydrozephalus bedacht werden. Mögliche medikamentöse Nebenwirkungen (z . B. durch Antihistaminika) sollten ebenfalls stets berücksichtigt werden.
Klassischer Verlauf der Alzheimer-Krankheit
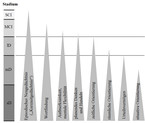
Die Alzheimer-Krankheit beginnt klassischerweise mit einer langsam zunehmenden Gedächtnisstörung für neue Inhalte (sog. episodisches Neugedächtnis, im Sprachgebrauch häufig als "Kurzzeitgedächtnis" bezeichnet), welche im weiteren Krankheitsverlauf führend bleibt (Abb. 1). Zudem behalten Alzheimer-Patienten lange Zeit eine "gute Fassade", d. h. sie verhalten sich trotz ihrer kognitiven Defizite sozial angemessen und wirken daher im Kurzkontakt auf Fremde oft gesund. Mit Fortschreiten der episodischen Neugedächtnisstörung schwindet das Erinnern an kognitive Defizite und damit auch das Defizitbewusstsein und die Krankheitseinsicht. Häufig treten Verhaltensauffälligkeiten auf wie
- fehlende Eigeninitiative bei geringem subjektiven Leidensdruck (sog. Apathie),
- depressive Symptome mit hohem subjektiven Leidensdruck,
- Gereiztheit und Aggressivität bei Konfrontation mit eigenen Defiziten,
- erhöhte Ängstlichkeit und sozialer Rückzug.
In ihrem zeitlichen Auftreten sind diese Auffälligkeiten jedoch inter- und intraindividuell sehr variabel ausgeprägt.
Welche Diagnostik sollte der Hausarzt bei Demenzverdacht durchführen?
Neben einer Eigen- und Fremdanamnese sollten aufgrund der Vielzahl an möglichen Ursachen einer Demenz eine körperliche internistische und neurologische Untersuchung erfolgen. Darüber hinaus ist die Erhebung eines psychopathologischen Befunds mit besonderer Prüfung auf etwaige depressive Symptome wichtig. Folgende Laborparameter sollten außerdem standardmäßig erhoben werden: Blutbild, Elektrolyte (Na, K, Ca), Nüchtern-Blutzucker, TSH, CRP, GOT, Gamma-GT, Kreatinin, Harnstoff, Vitamin B12.
Zur Abschätzung des Schweregrads einer kognitiven Störung können kognitive Kurztests eingesetzt werden. Für den Allgemeinarzt eignen sich aus zeitökonomischen Gründen und aufgrund der Einfachheit ihrer Interpretation am besten der Mini-Mental-Status-Test (MMST), der DemTect, der Test zur Früherkennung von Demenzen mit Depressionsabgrenzung (TFDD) sowie der Uhrentest, der jedoch aufgrund seiner isoliert eingesetzt begrenzten Aussagekraft nur ergänzend erhoben werden sollte.
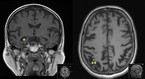
Eine zerebrale Bildgebung (natives CT oder MRT des Schädels) soll im Rahmen der Basisdiagnostik ebenfalls durchgeführt werden. Zum einen kann hierdurch bei ca. 5 % aller Demenzkranken eine potenziell behandelbare bzw. reversible Ursache nicht-degenerativer und nicht-ischämischer Art (z. B. subdurales Hämatom, Tumor, Normaldruckhydrozephalus) aufgedeckt werden, zum anderen kann das regionale Atrophiemuster Hinweise über die Art der zugrundeliegenden neurodegenerativen Erkrankung liefern (z. B. mesiotemporal- und parietal-betonte Hirnatrophie bei der Alzheimer-Krankheit, Abb. 2).
Wann sollte der Hausarzt an den Facharzt bzw. eine Gedächtnisambulanz überweisen?
Patienten mit einem der folgenden Merkmale sollten vom Hausarzt zur Diagnosesicherung an eine spezialisierte Facharzt-Praxis oder eine Gedächtnisambulanz überwiesen werden:
- Zunehmender kognitiver Abbau mit beginnenden Alltagsbeeinträchtigungen
- Alter ≤ 65 Jahre
- Für eine Alzheimer-Krankheit untypischer klinischer Verlauf
- Vorliegen zentral-neurologischer oder psychiatrischer Auffälligkeiten
Der Wunsch des Patienten sollte bei der Frage der diagnostischen Abklärung stets berücksichtigt werden. Dies gilt insbesondere im Vorstadium einer Demenzerkrankung mit leichter kognitiver Beeinträchtigung ohne alltagsrelevante Einschränkungen, da es in diesem Stadium bis heute keine Therapien mit belegter Wirksamkeit gibt.
Eine frühe Demenzdiagnostik hat therapeutische Konsequenzen
Auf eine frühe Demenzdiagnostik wird unter der Annahme fehlender therapeutischer Konsequenzen in der Praxis bis heute häufig verzichtet. Folgende Gründe sprechen jedoch dafür, dass eine frühe Diagnostik vorgenommen werden sollte:
- Ausschluss bzw. Diagnose nicht-degenerativer und nicht-vaskulärer kausal behandelbarer Ursachen (z. B. Depression, Alkohol-, Benzodiazepin-, Opiat-Abhängigkeit, Hirntumor, Enzephalitiden, Normaldruckhydrozephalus, endokrine Ursachen, Vitamin-B12-Mangel)
- Vermeidung falsch positiver (Alzheimer-) Diagnosen
- Wunsch der Patienten
- Aufklärung der Patienten und ihrer Angehörigen zu Ätiologie, klinischem Verlauf, Prognose, therapeutischen Optionen inkl. psychosozialen Interventionen und zu Verhaltensweisen im Umgang mit der Erkrankung
- frühe Heranführung der betroffenen Familien an die regionalen Versorgungsstrukturen (insbesondere Pflegestützpunkte) zur Ermittlung bedarfsgerechter Hilfen
- zeitnahe Erstellung einer Patientenverfügung und Vorsorgevollmachtserklärung, Beantragung eines Pflegegrades, ggf. Beantragung einer Schwerbehinderung
- nach Möglichkeit Vermeidung von Medikamenten mit kognitiven Nebenwirkungen (z. B. Benzodiazepine, Opioide, Anticholinergika, Antihistaminika) und Vollnarkosen
- Aufklärung zu erhöhtem Delir-Risiko
- Aufklärung zu evtl. eingeschränkter Fahrtauglichkeit
In der aktuellen S3-Leitlinie Demenz [1] werden ferner folgende psychosoziale Interventionen empfohlen: kognitive Stimulation, Reminiszenzverfahren, Ergotherapie, leichtes körperliches Training, soziale Aktivierung, multisensorische Verfahren, Musiktherapie, Angehörigentraining. Zudem ergeben sich nach der Diagnosesicherung einer primär neurodegenerativen oder vaskulären Demenzerkrankung folgende spezifische therapeutische Konsequenzen:
Bei der Alzheimer-Krankheit soll eine progressionsverzögernde symptomatische Medikation mit einem Acetylcholinesterase (AChE)-Hemmer im Stadium der leichten bis mittelschweren Demenz bei fehlenden Kontraindikationen in der höchsten verträglichen Dosis verordnet werden. Auch bei Eintritt in das Stadium der schweren Demenz kann die erstmalige oder fortgeführte Behandlung mit einem AChE-Hemmer empfohlen werden. Der nichtkompetitive NMDA-Antagonist Memantin sollte bei mittelschwerer bis schwerer Demenz bei Alzheimer-Krankheit eingesetzt werden. Eine Kombinationstherapie mit einem AChE-Hemmer und Memantin kann im Stadium einer schweren Demenz erwogen werden.
In einer 2016 veröffentlichten Phase-Ib-Studie zu Aducanumab [4], einem selektiv an die Alzheimer-typischen aggregierten Beta-Amyloid-Proteine bindenden Antikörper, konnte erstmals die Wirksamkeit einer kausalen Therapie auf Kognition und Alltagsfunktion von Alzheimer-Patienten mit leichter kognitiver Beeinträchtigung und leichter Demenz gezeigt werden. Für diese Patientengruppe gibt es derzeit im Rahmen von Phase-III-Studien die Möglichkeit, Aducanumab oder andere Beta-Amyloid-Antikörper zu erhalten.
Bei Hinweisen für eine leichte Wirksamkeit auf die Kognition kann Ginkgo biloba EGb 761 in einer Tagesdosierung von 240 mg bei leichter bis mittelschwerer Alzheimer-Demenz und vaskulärer Demenz erwogen werden. Bei der vaskulären Demenz sollten zudem im Zentrum der Therapie medikamentöse und nicht-medikamentöse Maßnahmen zur vaskulären Sekundärprophylaxe stehen. Der regelhafte Einsatz von AChE-Hemmern und Memantin ist aufgrund der Evidenzlage hingegen nicht gerechtfertigt.
Bei der LKD besteht im Vergleich zur Alzheimer-Krankheit ein relativ größeres cholinerges intrazerebrales Defizit [5]. AChE-Hemmer sollten daher verordnet werden. Antidopaminerg wirkende Antipsychotika sollten wegen der Gefahr der Entwicklung eines schweren Parkinsonoids mit erhöhtem Aspirationsrisiko vermieden werden. Bei der LKD sollten daher Quetiapin und Clozapin bevorzugt eingesetzt werden.
- Die Häufigkeit und Bedeutung von Demenz nimmt zu.
- Junge Patienten, leichtgradig Demente und Patienten mit für eine Alzheimer-Krankheit nicht-klassischen klinischen Verläufen sollten zur Diagnosesicherung an eine spezialisierte Facharzt-Praxis oder eine Gedächtnisambulanz überwiesen werden.
- Vor der Initiierung einer diagnostischen Abklärung sollte das Worst-Case-Szenario angesprochen werden und das Recht auf Nichtwissen des Patienten berücksichtigt werden.
- Eine frühe Demenzdiagnostik verhindert falsch positive Alzheimer-Diagnosen und ermöglicht frühzeitig die Planung und Initiierung psychosozialer Interventionen sowie die Wahrnehmung bedarfsgerechter Hilfsangebote.
- Aus der ätiologischen Zuordnung einer Demenz können sich spezifische therapeutische Konsequenzen ergeben.
Interessenkonflikte: Die Autoren haben keine deklariert.
Erschienen in: Der Allgemeinarzt, 2017; 39 (19) Seite 18-22