Zwar nimmt die Prävalenz der Tuberkulose in Deutschland ab, aber ausgestorben ist die Erkrankung auch hierzulande noch nicht. Zudem ist weltweit die dramatisch steigende Anzahl von Patienten, die an einer Medikamenten-resistenten Tuberkulose erkranken, besorgniserregend. Mit moderner Diagnostik und der richtigen Therapie können trotzdem fast alle Patienten mit einer Tuberkulose geheilt werden.
Nach Schätzung der Weltgesundheitsorganisation (WHO) ist ein Drittel der Weltbevölkerung mit Mycobacterium (M.) tuberculosis infiziert. 2013 wurden weltweit ca. 9 Mio. Neuerkrankungen identifiziert [1]. In Deutschland wurden im gleichen Zeitraum 4.318 Neuerkrankte und 145 Todesfälle beobachtet [2].
Meistens erfolgt die Infektion mit M. tuberculosis durch die Inhalation von Tuberkulosebakterien bei Kontakt zu einem ansteckenden Patienten. Das Ansteckungsrisiko wird über verschiedene Faktoren wie Bakterienmenge im Sputum und Intensität sowie Dauer des Kontaktes beeinflusst. Auch der zeitliche Abstand zur Exposition sollte erfragt werden, denn das höchste Risiko zu erkranken besteht innerhalb der ersten Jahre nach einer Erreger-Exposition [3].
Röntgen-Thorax und Sputum
Bei den Symptomen chronischer Husten, unklare Gewichtsabnahme, Nachtschweiß oder Bluthusten sollte der Verdacht auf eine Lungentuberkulose geäußert und auf eine weiterführende Diagnostik gedrängt werden. Ein Tuberkulose-Hauttest oder ein immunologischer Schnelltest aus dem Blut (IGRA-Test) sind selten zielführend. Ein positiver IGRA-Test weist nur einen möglicherweise stattgehabten Kontakt zum Erreger nach und kann nicht zwischen einer aktiven Erkrankung und der latenten Infektion unterscheiden [4]. Ferner kann ein negatives IGRA-Testergebnis eine aktive Tuberkulose nur mit einer Spezifität von ca. 60 bis 80 % ausschließen. IGRAs sind daher keine geeigneten Screening-Tests für die aktive Tuberkulose!
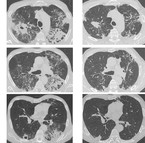
Zwingend notwendig sind daher mindestens eine radiologische Bildgebung des Thorax und die Untersuchung von Sputum an zwei aufeinander folgenden Tagen [5]. Die Sputum-Proben werden in der Ziehl-Neelsen-, Kinyoun- oder Auramin-Rhodamin-Färbung mikroskopisch bezüglich des Vorliegens säurefester Stäbchen beurteilt (Abb. 2, Tabelle 1). Dadurch werden aber weniger als zwei Drittel der erkrankten Patienten identifiziert [6].
Nukleinsäure-Amplifikationstestung
Inzwischen lässt sich auf der Basis eines Nukleinsäure-Amplifikations-Schnelltests (NAAT) M. tuberculosis-spezifische DNA mithilfe moderner Geräte (GenXpert MTB/RIF) bereits innerhalb von zwei Stunden aus biologischen Proben nachweisen [7]. Zudem können Mutationen im Genom der Bakterien bestimmt werden, die eine Rifampicin-Resistenz nahelegen [7]. Diese gilt als Hinweis für eine MDR-Tuberkulose (engl. multidrug-resistant; Definition: Resistenz gegen das wichtigste Medikament der Tuberkulosetherapie, Rifampicin, und gegen Isoniazid), da über 90 % der Rifampicin-resistenten Stämme auch gegenüber Isoniazid resistent sind.
Wenn im Sputum säurefeste Stäbchen nachweisbar sind, erreicht der GenXpert eine Sensitivität von 98 % für die Diagnose der Tuberkulose. Sind im respiratorischen Material säurefeste Stäbchen nachweisbar, ohne dass molekularbiologisch DNA von M. tuberculosis nachweisbar ist, so handelt es sich mit an Sicherheit grenzender Wahrscheinlichkeit bei den "Stäbchen" um nicht tuberkulöse Mykobakterien (NTM).
Bronchoskopie
In den Fällen, bei denen bei negativen Mikroskopie- und NAAT-Ergebnissen weiterhin der klinische Verdacht auf eine Lungenerkrankung besteht, ist eine bronchoskopische Diagnostik mit gleichzeitiger Abklärung anderer Differenzialdiagnosen (Bronchialkarzinom, Granulomatose mit Polyangiitis, Sarkoidose, Pneumonie etc.) indiziert. Vorher sollte jedoch eine Computertomographie des Thorax durchgeführt werden. Je nach Lokalisation der Veränderungen können eine endoskopische Ultraschall-gesteuerte Punktion von vergrößerten mediastinalen Lymphknoten, transbronchiale Biopsien oder eine bronchoalveoläre Lavage die Sensitivität der Tuberkulosediagnostik erhöhen. Eine Anreicherung der M. tuberculosis-spezifischen T-Zellen in der Lunge und aus dem Blut spricht mit einer Sensitivität von ca. 90 % und Spezifität von ca. 80 % für das Vorliegen einer aktiven Lungentuberkulose und ist aktuell die beste Methode zur immunologischen Differenzierung einer latenten Infektion mit M. tuberculosis von einer aktiven Erkrankung [8].
Kultureller Nachweis und Resistenzbestimmung
Als Goldstandard wird aus jedem eingesandten Material auch eine Kultur angelegt. Nach acht Wochen Kulturdauer gilt eine Kultur ohne Nachweis von Mykobakterienwachstum als negativ. Aus den positiven Kulturen wird im zweiten Schritt die phänotypische Resistenztestung angelegt. Ein neues und wesentlich schnelleres Verfahren zur Resistenzbestimmung, welches sich in den kommenden Jahren weiter durchsetzen wird, ist die Sequenzierung des gesamten Bakteriengenoms, bei der alle Resistenz-vermittelnden Mutationen eines Erregers mithilfe eines PCR-basierten Verfahrens innerhalb eines Tages ermittelt werden können [9].
Therapie
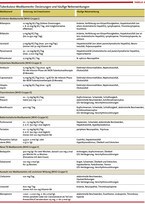
Wenn keine Antibiotikaresistenzen identifiziert wurden, werden Patienten mit einer Lungentuberkulose mindestens über sechs Monate behandelt. Die Intensiv-Phase der Behandlung dauert zwei Monate. In dieser Zeit werden vier Medikamente täglich als Kombinationstherapie verabreicht: Rifampicin, Isoniazid (in Kombination mit 50 mg Vitamin B6), Pyrazinamid und Ethambutol (vgl. Tabelle 2). In der Regel wird nach zwei Monaten die Behandlung auf eine Zweifachtherapie mit Rifampicin und Isoniazid reduziert. Wenn M. tuberculosis nach zwei Monaten Therapie noch kulturell nachweisbar ist, sollte die Erhaltungstherapie auf mindestens sieben Monate verlängert werden (Gesamttherapiedauer neun Monate). Die Medikation sollte immer einmal täglich zur gleichen Tageszeit eingenommen werden [10].
Die Anzahl der Patienten mit multiresistenter Tuberkulose ist in den letzten Jahren weltweit dramatisch angestiegen. Besonders betroffen ist dabei Osteuropa [11]. In Deutschland wurden im Jahr 2013 nur 102 Patienten mit einer MDR-TB registriert [2].
Laut WHO-Leitlinie sollten diese Patienten über einen Zeitraum von mindestens 20 Monaten mit mindestens vier wirksamen Medikamenten therapiert werden. Je nach Resistenztestung sollte in den ersten acht Monaten der Behandlung unbedingt ein intravenös zu verabreichendes Medikament appliziert werden, zu dessen Gabe dann ein Port implantiert werden sollte [12].
Ambulante Behandlung
In der hausärztlichen Praxis sollten in der Anfangsphase der Therapie wöchentlich das Blutbild, Kreatinin, Harnstoff, Elektrolyte, Transaminasen und Cholestaseparameter kontrolliert werden. Während der Erhaltungsphase der Therapie reicht in der Regel eine Laboruntersuchung pro Monat.
Um den Therapieverlauf zu beurteilen, sollte einmal monatlich eine Sputumprobe zur mikroskopischen und kulturellen Untersuchung abgegeben werden. Unter der Therapie mit Ethambutol sollte initial eine Visusmessung erfolgen und bei Langzeittherapie regelmäßige ophthalmologische Kontrollen (z. B. alle vier Wochen) [10]. Tabelle 2 zeigt die häufigsten Nebenwirkungen.
Deutlich komplizierter ist die ambulante Betreuung von Patienten mit einer MDR-Tuberkulose. Auch nach der Entlassung aus dem Krankenhaus muss die weitere Therapie in der Regel mit intravenöser Medikamentenapplikation gewährleistet werden. Es bedarf einer guten Zusammenarbeit zwischen der stationären Einrichtung und den weiterbehandelnden Ärzten, dem Gesundheitsamt und anderen Behörden (z. B. Landesamt für Ausländer), der Apotheke, dem Pflegedienst und den Sozialeinrichtungen. Einige der Medikamente sind nur über die internationale Apotheke verfügbar und die Kostenübernahme der Krankenkasse/ Sozialamt muss eingeholt werden. Insbesondere die Applikation der intravenösen Medikamente sollte gut organisiert sein. Die Kosten für die z. T. sehr teuren Medikamente können bei bestehender Ermächtigung von Ambulanten Spezialversorgungsambulanzen (ASV) verordnet werden.
Je nach Medikament müssen regelmäßige EKG-Kontrollen bzw. Audiometrien stattfinden. Bei Medikamentenänderung nach acht Monaten bzw. bei Therapieende sollte eine Thorax-CT durchgeführt werden. Wegen der komplizierten Therapie der MDR-Tuberkulose sollten Patienten ambulant zusätzlich immer von einem erfahrenen Zentrum begleitet werden. Derzeit gibt es nicht ausreichend Evidenz für die optimale Therapiedauer der MDR-Tuberkulose. Wahrscheinlich ist die Dauer abhängig von individuellen Faktoren wie Ausdehnung der Erkrankung, Immunstatus und Resistenz-Muster des zugrundeliegenden Erregers und wird bei den meisten Patienten kürzer als 20 Monate, bei anderen länger als 20 Monate dauern müssen [13].
Interessenkonflikte: CL erhielt während der vergangenen 36 Monate Vortragshonorare von Chiesi, Gilead, AbbVie und Merck Sharp & Dohme für die Teilnahme an Symposien, die von diesen Firmen finanziell unterstützt wurden. Die Inhalte der Vorträge waren von den Sponsoren unbeeinflusst. BK und JH geben keine Interessenkonflikte an.
Erschienen in: Der Allgemeinarzt, 2016; 38 (6) Seite 46-53