Alle Hauterkrankungen sind in der Schwangerschaft möglich. Bei Hautveränderungen gilt es, die Erstmanifestation von Dermatosen und speziellen Schwangerschaftsdermatosen zu unterscheiden. Zu beachten ist, dass sich die Krankheitslast bereits vorbestehender Dermatosen während der Schwangerschaft verändern, d. h. stärker, aber auch milder werden kann.
Grundsätzlich kann jede Frau trotz vorbestehender Dermatosen, wie z. B. Psoriasis vulgaris, atopischem Ekzem, Urtikaria oder selbst Angioödemen, schwanger werden. Das Management der Dermatosen gestaltet sich allerdings oft schwieriger, da sehr wenige Medikamente in der Schwangerschaft zugelassen sind. Der Arzt muss also den individuellen Nutzen gegenüber der Sicherheit/dem Risiko abwägen (Tabellen 1–3). Durch eine interdisziplinäre Versorgung mit Gynäkologen sowie Spezialzentren für spezielle Hauterkrankungen kann die Patientenversorgung optimiert werden.
Physiologische Veränderungen in der Schwangerschaft
Bedingt durch die hormonelle Umstellung, aber auch durch die rasche Gewichtszunahme sind folgende Hautveränderungen häufig, in der Regel nach der Schwangerschaft spontan regredient und ohne pathologischen Befund:- Melasma (Hyperpigmentierungen durch hormonelle Umstellung, oft nach Schwangerschaft gebessert, manchmal andauernd)
- Striae distensae ("Schwangerschaftsstreifen") (Abb. 1)
- Linea nigra
- Hyperpigmentierungen der Mamillen und des Genitals (rückläufig nach Schwangerschaft)
- Ödeme, Angioödeme ("Schwellungen")
- Acne gravidarum
- Hypertrichose (verminderter Haarausfall)
- Postpartales Effluvium (postpartaler, vermehrter Haarausfall, meist 3 Monate nach Entbindung)
- Onycholyse (selten: distale Nagelveränderungen, vorübergehend)
- Kutane Candidosen – Auftreten von Hautveränderungen durch Komorbidität in der Schwangerschaft, wie z. B. Schwangerschaftsdiabetes (vorwiegend im Bereich der ausgeprägten Hautfalten)
Typische Schwangerschaftsdermatosen
Nahezu alle Schwangerschaftsdermatosen haben als Symptom Pruritus (Juckreiz), der oft auch der Hauptgrund ist, der die Patientinnen zum Arzt führt. Bei der intrahepatischen Schwangerschaftscholestase ist dieser Pruritus wegweisend, und erst sekundär entwickeln sich (nicht immer) Hauteffloreszenzen.
Die häufigsten Schwangerschaftsdermatosen wie PUPP (pruritic urticarial papules and plaques of pregnancy) oder atopische Schwangerschaftsdermatose sind meist selbstlimitierend und nicht gefährlich für Kind und Mutter.
Intrahepatische Schwangerschaftscholestase
Hier handelt es sich um eine schwerwiegende und für den Föten gefährliche Schwangerschaftsdermatose (Synonym: Pruritus gravidarum, Prurigo gravidarum). Es ist eine typische reversible Erkrankung der Spätschwangerschaft. 10 % der Schwangeren entwickeln einen extrahepatischen Ikterus. Zudem besteht ein erhöhtes Risiko für einen Vitamin-K-Mangel mit potenziellen Blutungskomplikationen. Häufig beobachtet wird ein Gestationsdiabetes. Klinisch klagen die Patientinnen zunächst ausschließlich über massiven Juckreiz in der Spätschwangerschaft, erst sekundär entwickeln sich z. B. Prurigoknoten. Prädilektionsstellen sind die Nabelumgebung, Brust, Hände und Füße. Laborchemisch sind die Gallensäuren im Nüchternserum erhöht (> 10 µmol/l, ggf. erhöhte Transaminasen), was eine Gefahr für den Föten bedeutet. Hier muss eine sofortige Zusammenarbeit mit den Gynäkologen und Hepatologen oder/und eine Klinikeinweisung erfolgen. Die Therapie ist einfach und sollte nach Diagnosestellung unverzüglich eingeleitet werden: Ursodesoxycholsäure (13–15 mg/kg/KG/die). Die Symptome klingen spätestens 2–6 Wochen nach der Entbindung ab, Rezidive sind vorwiegend bei Einnahme oraler Kontrazeptiva und bei Folgeschwangerschaften beschrieben.
Impetigo herpetiformis
Die seltene Impetigo herpetiformis ist eine im 3. Trimenon auftretende Dermatose. Typisch sind streuende erythematöse Maculae und Plaques mit Pusteln, manchmal krustig belegt. Die Klinik erinnert an eine pustulöse Psoriasis. Die Patientinnen fühlen sich krank, häufig mit Fieber. Laborchemisch sind Hypocalcämie und/oder Neutrophilie auffällig. Totgeburten und fetale Missbildungen sind häufig. Eine Probebiopsie ist wegweisend. Erforderlich ist eine zeitnahe Therapie mit systemischen Kortikosteroiden.
Polymorphe Schwangerschaftsdermatose
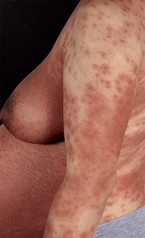
Die PUPP beginnt meist im 3. Trimenon, selten bereits im 2. Trimenon sowie vorwiegend bei Erstgebärenden. Sie zeichnet sich durch ihr vielfältiges klinisches Bild aus: Pruritus, Urticaria, Papeln, Plaques, zu Beginn häufig striär im Bereich der Striae distensae angeordnet (Abb. 2). Prädilektionsstelle ist der Bauch, wobei die Periumbilikalregion ausgespart bleibt. Streuherde sind häufig. Die Erkrankung ist selbstlimitierend. Lokaltherapien mit Glukokortikoiden sind ausreichend. Additiv können Antihistaminika der 2. Generation (inklusive Updosing, CAVE Aufklärung) und bei nicht ausreichendem Ansprechen kurzzeitig orale Kortikosteroide angewandt werden.
Pemphigoid gestationis (Herpes gestationis)
Neben dem Juckreiz treten ab dem 2. Trimenon bei dieser Autoimmunerkrankung urtikarielle juckende Papeln sowie Blasen auf, wobei die Schleimhäute frei bleiben. Im Gegensatz zur PUPP ist zu Beginn meist die Periumbilikalregion betroffen, später kann es zu Streuphänomenen kommen. Die Erkrankung ist selbstlimitierend nach der Niederkunft. Frühgeburten und niedrige Geburtsgewichte in Kombination mit einer Plazentainsuffizienz sind häufig. Bei unklarem klinischen Befund sollte immer eine Probebiopsie mit direkter Immunfluoreszenz durchgeführt werden, um die Diagnose zu sichern. Wichtig ist eine engmaschigere Kontrolle der Schwangeren. Sollte die Therapie mit lokalen Kortikosteroiden und additiv Antihistaminika der 2. Generation nicht ausreichen, können systemische Steroide angewendet werden.
Atopische Schwangerschaftsdermatose
Dies ist die häufigste Schwangerschaftsdermatose. Sie beginnt bereits im 1. oder 2. Trimenon bei vorbestehender atopischer Diathese. Die Patientinnen berichten häufig über das erstmalige Auftreten von ekzematösen, teils papulösen Hautveränderungen, begleitet von massivem Juckreiz bei insgesamt trockenem Integument. Auch Minimalkriterien des atopischen Ekzems wie Cheilitis, Perlèche, Pulpitis treten auf. Die Prognose ist gut. Lokale Kortikosteroide sowie orale Antihistaminika der 2. Generation können eingesetzt werden. Calcineurininhibitoren sollte man nur nach Rücksprache mit den Gynäkologen anwenden und wenn andere Therapieoptionen nicht ansprechen.
Präexistierende Hauterkrankungen
Patientinnen mit bekannten Dermatosen, wie z. B. Psoriasis vulgaris, atopisches Ekzem und/ oder chronische Urtikaria, sollten darüber informiert sein, dass sich die Krankheitslast während der Schwangerschaft ändern kann. Prädiktoren, inwieweit sich die Erkrankung verbessern oder verschlechtern wird, gibt es bislang nicht. Bisherige Therapien sollten bei Bekanntwerden der Schwangerschaft überdacht und ggf. ab- oder umgesetzt werden. Hier empfiehlt sich die schnelle Überweisung an einen Dermatologen oder an ein für die Erkrankung bekanntes Zentrum, um keine wertvolle Zeit zu verlieren.
Management der Schwangerschaftsdermatosen
Treten dermatologische Beschwerden auf, sind der Zeitpunkt und mögliche Vor- bzw. Begleit-
erkrankungen neben der aktuell geschilderten Symptomatik von immenser Wichtigkeit. So ist bei der am häufigsten vorkommenden atopischen Schwangerschaftsdermatose eine atopische Diathese bekannt, also das Vorhandensein von Allergien, allergischer Rhinokonjunktivitis oder Asthma ohne Auftreten von Ekzemen vor der Schwangerschaft.
Xerosis mit Juckreiz
Das häufigste Symptom während der Schwangerschaft ist der Pruritus. Meist führt eine sehr trockene Haut zu Juckreiz, sodass die Basistherapie der trockenen Haut eine wichtige erste Maßnahme ist, vorwiegend dann, wenn die Haut keine sonstigen Effloreszenzen aufweist.
BASISTHERAPIE für alle Schwangeren!
Basistherapien sollten immer eine rückfettende Grundlage mit hydratisierenden Inhaltsstoffen wie Glycerin oder Urea enthalten. Eine reine Fettgrundlage, wie sie häufig zur Vermeidung von Schwangerschaftsstreifen angewandt wird, ist nicht empfehlenswert. Lipolotionen oder Hydrolotionen sind leicht auftragbar und angenehm in der Anwendung.
Parallel dazu ist das frühzeitige Erkennen neu auftretender Hauteffloreszenzen wichtig. Prädilektionsstellen sind wegweisend, die Ermittlung sonstiger Symptome wie Fieber oder andere Komorbiditäten ist hilfreich, Probebiopsien manchmal angezeigt. Eine Therapie mit Externa ist meist ausreichend, Systemtherapeutika manchmal erforderlich (Tabellen 2, 3). Eine schnelle Überweisung zu einem Hautfacharzt oder an eine dermatologische Klinik hilft bei Unsicherheit, da bei einigen wenigen Subentitäten Eile gefordert ist, um den Föten zu schützen.
Interessenkonflikte: Die Autorin hat keine deklariert
Erschienen in: Der Allgemeinarzt, 2018; 40 (18) Seite 48-53