Die Zahl der Patientinnen, die über Beschwerden im Vulvabereich klagen, hat in den letzten Jahren deutlich zugenommen. Während Frauen aus Scham früher nicht so gerne darüber sprachen, sind Befindlichkeitsstörungen im Genitalbereich heute kaum noch ein Tabuthema. Die Patientinnen sind zudem sensibler und anspruchsvoller geworden. Entsprechend hoch sind die Erwartungen an den Arzt. Im folgenden Beitrag werden häufige Ursachen von Vulvabeschwerden dargestellt und therapeutische Optionen besprochen.
Infektionen im Genitalbereich sind heute dank eines hohen Gesundheitsniveaus seltener geworden. Das Abnehmen eines Abstrichs aus dem Genitale in der Hoffnung, das Labor werde schon den Befund für die richtige Diagnose liefern, ist eine fatale Entwicklung. Sie führt dazu, dass immer häufiger Kolonisationskeime behandelt werden, was die Zunahme von Resistenzen fördert, die Ursache der Beschwerden aber nicht erkannt wird. Der Patientin ist damit nicht geholfen.
Entzündliche Dermatosen, Allergien, Irritationen, Dysplasien und Hautbeschädigungen nehmen dagegen zu. Manches wird in gut gemeinter Absicht durch zu häufiges Waschen mit zum Teil die Haut eher schädigenden Mitteln verursacht oder verschlimmert. Der Introitus (Vestibulum) ist der empfindlichste und verletzlichste Bereich des Genitales. Dort liegt der Hauptort der Beschwerden. Auch wenn die Patienten von Schmerzen in der Scheide oder von trockener Scheide sprechen, ist es der Introitus, der ihnen Probleme bereitet. Schmerzen treten auf bei Entzündung, hervorgerufen durch Infektionen, Dermatosen, Dysplasien mit Erosionen und zunehmend durch Hautbeschädigungen (vgl. auch Tabelle 1 und 2).
Juckreiz
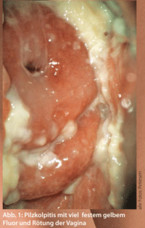
Juckreiz wird häufig durch eine Pilzinfektion verursacht. Jedoch ist nicht jeder Pilznachweis gleichbedeutend mit einer Pilzinfektion. Pilze sind häufige Kolonisationskeime im Darm und in der Vagina. Der wichtigste Pilz ist Candida albicans. Dabei ist ein Antimykotikum jedoch nur bei Beschwerden angezeigt. Ohne Östrogene sind Pilzinfektionen im Genitale eine Rarität. Klinisch findet sich eine mehr oder weniger starke Rötung und flockiger, gelblicher Fluor (Abb. 1). Im Mikroskop sind Pilzelemente und Leukozyten nahezu beweisend für eine Infektion.
Zur Therapie einer Candidose stehen viele Substanzen und Galenikformen zur Verfügung, die zum Teil frei verkäuflich sind. Gelegentlich auftretende Candidosen wird man lokal, chronisch rezidivierende mit starkem Befall der Vulva oral, z. B. mit Fluconazol (150 mg einmalig oder in schweren Fällen zwei- bis dreimal im Abstand von zwei Tagen), behandeln.
Eine Partnertherapie wird nur bei der chronisch rezidivierenden Candidose empfohlen, da davon auszugehen ist, dass der Partner kolonisiert ist. Regelmäßige Hautpflege mit hochwertigen Fettpflegeprodukten führt langfristig zu einer Epithelverbesserung und damit zur Reduktion von Keimen aus der Haut. Spätestens dann, wenn das Antimykotikum nicht hilft, sollte bei Juckreiz an eine Dermatose gedacht werden. Bakterielle Kulturen helfen hier so gut wie nie weiter.
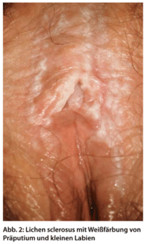
Lichen sclerosus ist die häufigste juckende, entzündliche, nichtinfektiöse Dermatose der Vulva. Sie ist nicht auf das höhere Alter begrenzt, sondern kommt auch schon bei kleinen Mädchen vor. Im Frühstadium können die weißlichen Veränderungen in der Haut noch diskret sein, im Spätstadium finden sich Hyperkeratosen und Einblutungen durch das Kratzen und Synechien (Abb. 2).
Die empfohlene Therapie besteht heute hauptsächlich in Kortikosteroidsalben. Dabei ist hochwirksamen Kortikosteroiden, z. B. Clobetasolsalbe, zu Beginn der Vorzug zu geben. Da es eine chronische Erkrankung ist, sind wiederholte Behandlungen fast immer notwendig. Hierzu können auch weniger atrophisierende Kortikosteroide, z. B. Clobetason oder Desoximetason (Dermatop®), verwendet werden. Regelmäßige, mehrfach tägliche Fettpflege ist essentiell und spart Kortikosteroide. Testosteron ist seit Jahren obsolet. Die Immunmodulatoren, z. B. Protopic® und Elidel®, atrophieren nicht, besitzen aber eine geringere Wirkung, können jedoch in manchen Fällen ausreichend sein.
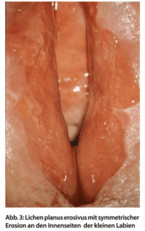
Beim Lichen planus klagen die Patientinnen oft jahrelang über Juckreiz. An den kleinen Labien finden sich wabenartige weißliche Veränderungen. Nach Jahren gehen diese in Erosionen über (Spätstadium), dann steht der brennende Schmerz ganz im Vordergrund (Abb. 3). Im deutschsprachigen Raum wird das Spätstadium auch Lichen ruber mucosae genannt. Besser ist der international gebräuchliche Name Lichen planus erosivus. Der genitale Lichen planus ist oft mit einem Befall der Mundhöhle vergesellschaftet, was die Diagnose erleichtert. Ansonsten wird die Diagnose histologisch gesichert. Durch frühzeitige Therapie (Kortikosteroidsalbe), die in etwa der des Lichen sclerosus entspricht, kann das Spätstadium weitgehend vermieden werden.
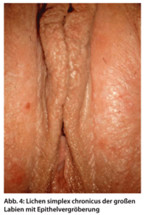
Beim Lichen simplex chronicus der Vulva handelt es sich eher um eine Hautschädigung bei genetischer Disposition. Klinisch zeigt sich eine Epithelvergröberung, gelegentlich auch Rötung, die oft nur einseitig ist (Abb. 4). Heilung bringt das Unterlassen des Kratzens und Reibens und die konsequente, langfristige Hautpflege mit verträglichen, hochwertigen Fettpflegeprodukten.
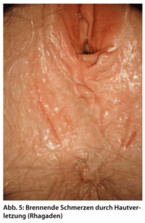
Hauttrockenheit und leichte Aufrauungen gehen ebenfalls mit Juckreiz einher. Die Angst vor Mikroorganismen, der Wunsch nach Gepflegtheit auch in diesem hoch besiedelten Bereich veranlasst manche Frauen in der falschen Hoffnung, ultimativ sauber zu werden, zu übertriebenen Waschprozeduren. Bei zunehmender Hautschädigung kommt es schließlich zu Einrissen oder permanenten Rhagaden (Abb. 5). Hier steht dann das Brennen im Vordergrund. Abhilfe schafft auch bei Hautschädigung nur eine konsequente, mehrmals täglich durchgeführte Hautpflege mit einem hochwertigen Fettprodukt. Dabei kann es einige Wochen dauern, bis wieder Normalität eintritt.
Brennende Schmerzen
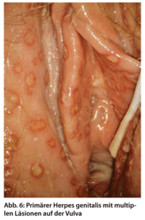
Primärer Herpes genitalis ist die sexuell übertragbare Form des Herpes genitalis. Bei voller Empfänglichkeit ist er wegen der starken Entzündungsreaktion eine der schmerzhaftesten Vulvaerkrankungen. Es kommt zu großflächigen Läsionen im Bereich der gesamten Vulva (Abb. 6), oft auch auf der Portio. Typisch ist der schnelle Ablauf mit kurzer Inkubationszeit (drei bis sechs Tage) und einem meist bunten Bild von Knötchen, Bläschen und Läsionen (eher Erosionen als Ulzera), wobei die eine Form rasch in die andere übergeht bis hin zum Krustenstadium. Weitere, sehr typische klinische Zeichen sind die dolenten und vergrößerten Lymphknoten in den Leisten, die man so gut wie nur hierbei findet. Diese schwere Form der Vulvitis tritt nur einmalig bei der Erstinfektion auf. Rechtzeitige Therapie (Aciclovir oral 5 x 200 mg über mindestens fünf Tage) kürzt den Verlauf erheblich ab, vor allem die Schmerzen.
Rezidivierender Herpes ist die endogene Reaktivierung des im Sakralganglion verbliebenen Virus, meist HSV2. Typisch sind gruppenförmige Bläschen, Läsionen oder Krusten je nach Stadium an nur einer Stelle. Sie heilen auch ohne Therapie meist rasch innerhalb weniger Tage ab. Therapie: Aciclovir oral über ein bis zwei Tage.
Die Diagnose Trichomoniasis wird üblicherweise gestellt durch das klinische Bild mit Rötung und gelbem Fluor und den mikroskopischen Nachweis von sich bewegenden Trichomonaden, die sich im Nasspräparat ohne Methylenblau (= Standardnachweis) durch das Blickfeld bewegen. Die Therapie besteht in 2 g Metronidazol oder Tinidazol oral. Die Partnermitbehandlung ist obligatorisch. Bei Therapieversagen kann die Verdoppelung der Dosis zur Heilung führen.
Eine Vulvitis mit A-Streptokokken ist nicht so häufig. Wegen der Virulenz des Erregers kann sie aber sehr gefährlich werden und zu einer aufsteigenden tödlichen Sepsis führen. Bei jedem leukozytären Fluor ohne erkennbaren Erreger (Pilze, Trichomonaden) ist ein Abstrich für eine bakterielle Diagnostik zu entnehmen. Bei jedem Nachweis dieser Bakterien im Genitalbereich, selbst bei weitgehender Beschwerdefreiheit, sollte eine Antibiotikatherapie mit Penicillin oder einem Cephalosporin über fünf, besser zehn Tage erfolgen.
Wenn bei brennenden Schmerzen, fleckförmiger Rötung und gelbem Fluor über Monate ohne Erregernachweis die üblichen Antibiotika nicht helfen, sollte an eine Vulvitis plasmacellularis gedacht werden. Die meisten Patienten haben eine monatelange, leidvolle Odyssee und viele Arztbesuche und Therapieversuche hinter sich. Klinisch sieht diese Infektion oft aus wie eine Trichomoniasis oder eine A-Streptokokken-Kolpitis. Da es keinen Erregernachweis gibt, wird die Diagnose allein durch den Therapieerfolg mit Clindamycin, z. B. Sobelin-Vaginalcreme über ein bis zwei Wochen, gesichert.
Vulvodynie oder Burning Vulva beschreibt ein unverstandenes, aber nicht seltenes Symptom, unter dem viele junge Frauen leiden. Die Ursache ist unbekannt und folglich die Therapie schwierig. Wahrscheinlich verbergen sich mehrere Ursachen dahinter. Eine davon scheint die irritative Dermatitis zu sein. Sie gehört in die große Gruppe von Erkrankungen mit Beteiligung des Immunsystems bei entsprechender genetischer Disposition (Atopie). Es handelt sich um Intoleranzreaktionen der Haut auf verschiedene chemische und mechanische äußere Einflüsse. Die meist jungen Patientinnen klagen über einen ständigen brennenden Schmerz im Introitusbereich, aber auch über einen Berührungsschmerz, so dass eine Kohabitation nicht mehr möglich ist. Das Epithel sieht dabei normal aus. Erreger einer Vulvitis werden nicht nachgewiesen. Oft werden dennoch lokale Antimykotika oder Antibiotika verordnet, da Bakterien kulturell nachgewiesen wurden. Fast alle Patienten haben mehrfache lokale Antimykotika- und Antibiotika-Behandlungen hinter sich, ohne dass es zur Heilung gekommen wäre.
Die Behandlung ist schwierig und langwierig und setzt einige Geduld bei Arzt und Patientin voraus. Hilfreich ist eine kurzfristige Kortikosteroidsalbenbehandlung für ein bis zwei Wochen, das Unterlassen aller bisherigen Lokalmaßnahmen, bei zusätzlichen Infektionen eine Oraltherapie und die langfristige Hautpflege mit einem hochwertigen Fettprodukt, das möglichst wenige Zusatzstoffe enthält. Hierunter konnten nach meiner Erfahrung über 90 % der Patienten zur Normalität zurückfinden.
Hormonmangel
Ohne Östrogene wird die Haut im Genitale dünner und verletzlicher. Die Diagnose kann leicht in der Nativmikroskopie an der zunehmenden Zahl von unreifen Parabasalzellen erkannt werden. Mit Estriolovula oder Estriolsalbe kommt es rasch zu einer Hautverbesserung. Dabei kann schon die Gabe ein- bis zweimal pro Woche ausreichend sein.
Hautpflege im Anogenitalbereich
Wegen der nicht seltenen Irritationen im Intimbereich sollten möglichst keine Produkte verwendet werden, die Zusatzstoffe wie Emulgatoren und Mikrobizide (z. B. Parabene) benötigen, wie es bei allen Cremes der Fall ist. Daher haben sich Salben, die nur aus hochgereinigten Paraffinen bestehen und völlig wasserfrei sind und daher diese Zusatzstoffe nicht benötigen, besonders bewährt. Sie bieten der Haut in diesem hochbesiedelten Bereich einen guten Schutz, ohne dass Unverträglichkeiten bekannt sind.
Das Fetten der Haut vor jeder mechanischen Belastung verhindert Hautbeschädigungen z. B. durch den Reinigungsvorgang nach dem Stuhlgang, das Abtupfen nach dem Wasserlassen oder den Koitus. Ich bin überzeugt, dass die Fettpflege im Anogenitalbereich eines Tages genauso selbstverständlich sein wird wie heute schon das Zähneputzen.

Erschienen in: Der Allgemeinarzt, 2012; 34 (4) Seite 32-35