Die Lyme-Borreliose ist die häufigste durch Arthropoden übertragene Erkrankung der nördlichen Hemisphäre. Häufig bestehen wegen unspezifischer Symptome oder unklarer Laborbefunde Zweifel, ob eine behandlungsbedürftige Erkrankung vorliegt. Dieser Beitrag soll helfen, die im Labor erhobenen Befunde richtig zu interpretieren.
Die Lyme-Borreliose wird durch den Erreger Borrelia (B.) burgdorferi verursacht. Diese Borrelien werden heute als B. burgdorferi sensu lato (s. l.)-Komplex bezeichnet und grenzen sich von den Rückfallfieber-Borrelien ab [1].
Die Symptome entscheiden
Es kann nicht oft genug betont werden, dass die Borreliose in all ihren Erkrankungsstadien und Manifestationen zunächst eine klinische (Verdachts-)Diagnose ist. Die Labordiagnostik hilft, abhängig vom Erkrankungsstadium, diesen Verdacht zu erhärten oder zu entkräften. Dabei ist zu beachten, dass die Sensitivität der verfügbaren Methoden in frühen Erkrankungsstadien (z. B. Erythema migrans, Borrelien-Lymphozytom und akute Neuroborreliose) eingeschränkt ist und ein negativer Test deshalb eine Borreliose nicht ausschließt.
Kein Test ohne konkreten Verdacht!
Um die Aussagekraft von Borrelientests besser bewerten zu können, ist es notwendig, etwas über die Leistungsdaten eines Testes zu erfahren. Die Aussagekraft wird normalerweise mit den Parametern Sensitivität und Spezifität angegeben. Das ist jedoch für die Praxis häufig etwas irreführend, deshalb ein Rechenbeispiel:
Angenommen, ein Test hätte eine Sensitivität von 95 % und eine Spezifität von ebenfalls 95 % (Borrelientests sind mehrheitlich deutlich schlechter): Der Test würde nun eine Erkrankung mit einer Prävalenz in der Bevölkerung von 100/100 000 Einwohnern nachweisen können (die Prävalenz der Lyme-Borreliose liegt in dieser Größenordnung). Getestet werden nun willkürlich 1 000 Personen. Mit einer Sensitivität von 95 % würde er den einen Erkrankten sicher finden. Die Spezifität von 95 % wird aber dazu führen, dass 50 Personen „falsch-positiv“ getestet werden. Das Resultat sind 51 positive Testergebnisse, von denen aber nur einer wirklich krank ist. Der positive Vorhersagewert liegt in diesem Beispiel lediglich bei knapp 2 %!
Aus diesem Grund ist es sinnlos, einfach mal eine Untersuchung auf Borrelien durchzuführen. Die Wahrscheinlichkeit falsch-positiver Ergebnisse ist viel zu hoch. Erst wenn Symptome und Anamnese für eine gewisse Erkrankungswahrscheinlichkeit sprechen, ist es sinnvoll, einen solchen Test durchzuführen.
Serologie
Die Serologie stellt immer noch die Hauptsäule der Diagnostik von Borrelieninfektionen dar. Diese wird heute als Zwei-Stufen-Diagnostik durchgeführt, wie es von Fachgesellschaften empfohlen wird [2].
In einer ersten Stufe werden heute IgG (Immunglobulin G) und IgM mittels Enzymimmunoassay (EIA), seltener mittels indirektem Immunfluoreszenztest (IFT) bestimmt. Ist das Ergebnis grenzwertig oder positiv, so wird in einem zweiten Schritt ein Immunoblot durchgeführt.
Enzymimmunoassay (EIA)
Der Enzymimmunoassay wird in der Borreliendiagnostik am häufigsten eingesetzt. Im Gegensatz zum IFT ist er komplett automatisierbar und objektiv abzulesen.
Da die Borreliendiagnostik nicht standardisiert ist, unterscheiden sich Tests bezüglich des verwendeten Antigens, der Einheit und des Normbereichs teilweise erheblich. Ergebnisse unterschiedlicher Tests aus unterschiedlichen Laboren lassen sich deshalb nur schwer vergleichen. EIAs werden heute entweder mit Lysat-Antigenen (durch Anzucht von Borrelien gewonnen) oder mit rekombinanten Antigenen beschichtet.
Immunoblots (IB)
Bei den Immunoblots (IB) liegen die einzelnen Borrelien-Antigene getrennt auf einem Streifen vor. Man unterscheidet zwischen Tests mit elektrophoretisch aufgetrennten Antigenen („Westernblots“) und sogenannten Line-Assays oder Streifentests. Bei den Streifentests werden die Antigene an bestimmten Stellen mit einer Art Tintenstrahldrucker aufgesprüht. Streifentests haben verschiedene Vorteile. Das Ablesen gestaltet sich deutlich einfacher, die Anordnung der Banden kann frei gewählt werden.
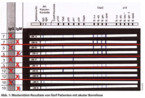
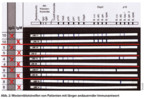
Im Gegensatz zum EIA, der die Menge an Antikörper misst, zeigt der Immunoblot, gegen welche Antigene die Immunantwort gerichtet ist. In der Frühphase der Infektion werden in der Regel lediglich gegen wenige Antigene Antikörper gebildet („Frühbanden“), während bei länger andauernder Immunantwort weitere Banden hinzukommen und dann auch sogenannte „Spätbanden“ auftreten (Abb. 1 und 2). Es kann zwischen „spezifischen“ und „weniger spezifischen“ Antikörpern unterschieden werden. Aus diesen Gründen ist es notwendig, dass das Labor nicht nur das Testergebnis, sondern auch die nachgewiesenen Banden (ggf. mit Intensität) auf dem Befund angibt.
Bedeutung einzelner Antigene
Wie bereits erwähnt, können Banden nach ihrer Spezifität und nach dem Auftreten im Verlauf der Infektion eingeteilt werden. IgM-Antikörper gegen OspC (Outer surface protein C) werden früh gebildet. Sie sind auch die wichtigsten Antikörper der Frühphase und müssen von allen Testsystemen gut erkannt werden. Manche Tests enthalten deshalb das OspC mehrerer Stämme. VlsE ist ebenfalls ein früher und spezifischer Marker, vor allem in IgG-Testsystemen. Deshalb ist dieses Antigen in praktisch allen aktuellen Tests enthalten. Abb. 1 zeigt Blot-Resultate von fünf Patienten mit akuter Borreliose.
Mit zunehmender Erkrankungsdauer (Wochen bis Monate) kommen weitere Antikörper hinzu. Typische „Spätantikörper“ sind gegen p100 und DbpA (Decorin bindendes Protein A) gerichtet. Antikörper gegen p58, p60 und OspA werden ebenfalls erst im Verlauf der Infektion gebildet. Abb. 2 zeigt Blotstreifen von Patienten mit länger andauernder Immunantwort. Die Immunantwort ist hier gegen eine Vielzahl von Antigenen gerichtet.
Blotstreifen können heute mit Blotlesegeräten objektiv abgelesen und dokumentiert werden. Jedoch fällt die Immunantwort einzelner Patienten sehr unterschiedlich aus und das Ergebnis ist nicht immer so eindeutig wie bei den abgebildeten Beispielen.
Erregernachweis
Der Erregernachweis bleibt bei der Borreliose speziellen Fragestellungen vorbehalten. In der heutigen Labordiagnostik kommt praktisch nur eine Nukleinsäure-amplifizierende Technik (NAT) zum Einsatz. In aller Regel handelt es sich um eine PCR (Polymerase-Kettenreaktion). Neben der NAT steht als „Goldstandard“ noch die Anzucht zur Verfügung. Nur mit dieser Methode kann der Beweis geführt werden, dass es sich um lebendige, vermehrungsfähige Erreger handelt und nicht um Borrelienreste. Die Anzucht ist jedoch aufwendig, dauert lange und ist deshalb keine Routinemethode.
Leider hat sowohl die Anzucht als auch die PCR eine begrenzte Sensitivität, die je nach Material variieren kann. So ist z. B. eine PCR aus dem Blut mit Routine-PCR-Techniken nicht sinnvoll, ebenso die Untersuchung von Urin [3]. Geeignete Untersuchungsmaterialien sind eine Hautbiopsie (z. B. aus dem Rand eines Erythema migrans oder einer Acrodermatitis chronica atrophicans), Synovialflüssigkeit oder besser eine Synovialbiopsie und Liquor. Die Sensitivitäten liegen zwischen 20 und 80 % [4].
Untersuchung von Zecken
Seit einigen Jahren besteht die Möglichkeit, entfernte Zecken auf eine Infektion mit Borrelien zu untersuchen. Verschiedene Labors bieten diese Untersuchung an. Die Sinnhaftigkeit dieser Untersuchung wird kontrovers diskutiert, da nicht jede Zecke bemerkt wird und deshalb diese Vorgehensweise nicht zuverlässig vor einer Borreliose schützt. Darüber hinaus führt nicht jeder Stich einer positiven Zecke zu einer Infektion bzw. zu einer manifesten Erkrankung.
Trotzdem kann diese Untersuchung zur Risikoabschätzung herangezogen werden. In den USA konnte gezeigt werden, dass eine kurzzeitige Antibiotikaprophylaxe das Auftreten einer Infektion deutlich reduziert [5]. Die Untersuchung der Zecke kann hier den Kreis der Personen, die prophylaktisch behandelt werden, deutlich reduzieren. Auch wenn keine Prophylaxe durchgeführt wird, kann das Wissen um eine infizierte Zecke das weitere Vorgehen bezüglich Infektionskontrolle beeinflussen. Diese Untersuchung von Zecken wird mittels NAT durchgeführt. Das Labor muss gewährleisten können, dass die relevanten Subspezies mit ausreichender Empfindlichkeit erkannt werden.
Bewertung der Ergebnisse
In der allgemeinmedizinischen Praxis wird man hauptsächlich mit serologischen Befunden konfrontiert werden. Es gilt, diese in Zusammenschau mit Klinik und Anamnese zu bewerten. Folgende Aussagen sollen dem Leser bei der Bewertung helfen:
- In der Frühphase der Infektion schließen fehlende Antikörper eine Infektion nicht aus.Bei frühzeitiger Therapie kann eine Antikörperbildung ausbleiben. Werden Antikörper gebildet, gehören diese oft ausschließlich der IgM-Klasse an.
- Bei Z. n. akuter Borreliose können isolierte IgM-Antikörper lange persistieren. Trifft man später auf diese Antikörper, kann dies zur Fehldiagnose „akute Borreliose“ führen.
- Eine serologische Verlaufskontrolle, z. B. nach drei Wochen, kann bei unklarem Ausgangsbefund helfen, die Diagnose zu sichern. Eine Therapieerfolgskontrolle nach akuter Infektion ist mittels Serologie nicht möglich.
- Haben sich nach einer akuten Infektion IgG-Antikörper gebildet, spricht dies zunächst nicht für ein Therapieversagen. Die wenigen Therapieversager werden aber eher bei den Patienten mit IgG-Serokonversion zu finden sein.
- Der Nachweis von Borrelien-spezifischen Antikörpern ohne entsprechende Symptomatik stellt keine Therapieindikation dar.
- Fehlende IgG-Antikörper machen eine chronische Infektion unwahrscheinlich.
- Persistierende IgM-Antikörper ohne gleichzeitig nachweisbare IgG-Antikörper sprechen ebenfalls nicht für eine chronische Infektion.
- Bei V. a. chronische Borreliose und nachgewiesenen IgG-Antikörpern sollten IgM-Antikörper nicht als Aktivitätsmarker missverstanden werden. Eine chronische Borreliose ist auch ohne IgM-Antikörper möglich.
- Bei positiven IgG-Antikörpern sind Verlaufskontrollen nur in großen Abständen sinnvoll. Optimal ist eine Paralleltestung beider Proben mit demselben Test.
Bei unklaren Konstellationen sollte das Ergebnis mit einem in der Borreliendiagnostik erfahrenen Mikrobiologen oder Labormediziner besprochen werden. Es gibt leider immer noch Fälle, bei denen ein Patient wegen falsch interpretierter Laborwerte nicht behandelt wird. Der umgekehrte Fall, nämlich die Übertherapie, ist allerdings häufiger.

Erschienen in: Der Allgemeinarzt, 2011; 33 (19) Seite 14-18