Die Herzinsuffizienz mit ihrem Leitsymptom Dyspnoe ist mit einer Prävalenz von 1 bis 2 % eine der häufigsten Erkrankungen in der erwachsenen Bevölkerung in Europa. In den letzten Jahrzehnten konnte durch evidenzbasierte medikamentöse und Device-basierte Therapie die Prognose der chronischen Herzinsuffizienz, nicht aber der akuten Herzinsuffizienz deutlich verbessert werden. Der folgende Beitrag gibt einen Überblick über neue Entwicklungen in der medikamentösen Therapie der akuten Herzinsuffizienz.
Das Leitsymptom der Dyspnoe liegt bei etwa 90 % der Patienten mit akuter Herzinsuffizienz vor. Die häufigsten klinischen Befunde bestehen in peripheren Ödemen und pulmonalen Rasselgeräuschen, die jeweils in etwa 2/3 der Fälle auftreten [1]. Patienten mit akuter Herzinsuffizienz können im Wesentlichen 2 Gruppen zugeordnet werden: diejenigen, die erstmalig akut symptomatisch werden, und jene mit einer akuten Dekompensation einer bekannten chronischen Herzinsuffizienz. Akute Dekompensationen von Patienten mit vorbekannter chronischer Herzinsuffizienz stellen nach europäischen [2] und amerikanischen [3] Daten bei Weitem die Mehrheit dar. Auslösende Ursachen können sein:
- Herzrhythmusstörungen
- Klappenvitien
- akutes Koronarsyndrom
- reduzierte linksventrikuläre systolische Funktion
- diastolische Dysfunktion bei erhaltener systolischer Funktion [4].
Welche Ziele verfolgt die Therapie der akuten Herzinsuffizienz?
Trotz der morphologischen und funktionellen Unterschiede bei systolischer und diastolischer Dysfunktion ist der Mechanismus der Dekompensation bei der akuten Herzinsuffizienz beider Formen durch einen pathologischen Anstieg der kardialen Füllungsdrücke gekennzeichnet [5].
Bei der Therapie geht es darum, die Symptome rasch zu bessern, wobei die oft quälende Luftnot und die Stabilisierung der hämodynamischen Situation im Vordergrund stehen. Mittelfristig geht es um die Prävention von Rezidiven und Rehospitalisierungen, und langfristig soll die Sterblichkeit gesenkt werden.
Leitliniengerechte Therapie
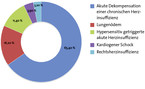
Eine akute Herzinsuffizienz kann in unterschiedlichen Präsentationsformen [6] (vgl. Abb. 2) auftreten. Hinsichtlich der differenzialtherapeutischen Konsequenzen ist eine Einteilung in eine normotensive, eine hypertensive und eine hypotensive akute Herzinsuffizienz empfehlenswert. Da ein akutes Koronarsyndrom für 11 % der Erstmanifestationen einer akuten Herzinsuffizienz und für ein Drittel der Dekompensationen einer chronischen Herzinsuffizienz verantwortlich ist, sollte zügig die Indikation zur invasiven Koronardiagnostik und zur raschen myokardialen Revaskularisation gestellt werden [7]. Liegt eine Hypoxämie oder Hypotension mit Multiorganversagen vor, besteht eine unmittelbar lebensbedrohliche Situation, die intensivtherapeutisch behandelt werden muss.
Die aktuellen Leitlinien der Europäischen Gesellschaft für Kardiologie [8] empfehlen in Abhängigkeit von o. g. Präsentationsformen die intravenöse Gabe von Schleifendiuretika bei Kongestion, die Sauerstoffgabe bei Vorliegen einer Hypoxämie mit einer Sauerstoffsättigung unter 90 % und ggf. die nichtinvasive Beatmung sowie die Sedierung bei Agitiertheit vorzugsweise mit Opiaten. Abhängig vom systemischen Blutdruck sind Inotropika (Dobutamin) und Vasopressoren (Noradrenalin) im Schock sowie Vasodilatantien, z. B. Glyceroltrinitrat, bei hypertensiven Blutdruckwerten Mittel der Wahl (siehe Abb. 1).
Bisherige Evidenz der medikamentösen Therapie
Aufgrund ihrer jahrzehntelangen Verfügbarkeit und der empirischen Wirksamkeit haben sich die Schleifendiuretika in der Therapie der akuten Herzinsuffizienz fest etabliert, obwohl sehr wenige verblindete, randomisierte und kontrollierte klinische Studien zur ihrer Wirksamkeit vorliegen. Eine Ausnahme stellt die DOSE-Studie [9] dar. Hier wurde die Wirksamkeit von Furosemid entweder in niedriger Dosis (äquivalent zur vorherig verordneten oralen Diuretikadosis) oder in erhöhter Dosis (2,5-fach der oralen Diuretikadosis) sowie eine zweimal tägliche Bolusgabe mit einer kontinuierlichen intravenösen Infusion in einem 2 x 2 Design verglichen. Wichtigster Wirksamkeitsendpunkt war die Verbesserung der Dyspnoe, wichtigster Sicherheitsendpunkt der Kreatininanstieg. In dieser Studie konnte weder für eine der beiden Dosierungen noch für die unterschiedlichen Applikationsformen (Bolus vs. kontinuierlich) ein statistisch signifikanter und klinisch relevanter Unterschied gefunden werden. An der Hochdosisgruppe konnte häufiger innerhalb von 48 Stunden auf eine orale Erhaltungstherapie umgesetzt werden und es waren weniger häufig Dosissteigerungen des i.v.-Medikamentes nötig.
Auch bei Vasodilatantien ist die Datenlage spärlich. Bei 110 Patienten mit schwerem hypertensivem Lungenödem konnte die erhöhte Wirksamkeit einer hochdosierten Nitratgabe in Kombination mit einer niedrigdosierten Diuretikagabe im Vergleich zu einer hochdosierten Diuretikagabe mit niedrigdosierter Nitratgabe in einer randomisierten Studie gezeigt werden [10].
Levosimendan steigert als Kalzium-Sensitizer die myokardiale Kontraktilität und wirkt gleichzeitig vasodilatierend. Eine Reduktion der Letalität bei kardialen Patienten findet sich bisher allerdings nur in Metaanalysen [11].
In den vergangenen Jahren sind basierend auf biochemischen Erkenntnissen und pathophysiologischen Überlegungen zahlreiche pharmakologische Substanzen aus verschiedenen Wirkstoffgruppen getestet worden, wie z. B. Phosphodiesterase-3-Inhibitoren wie das Milrinon, Endothelinantagonisten wie das Tezosentan, der Vasopressin-Antagonist Tolvaptan, der selektive A1-Adenosin-Rezeptorantagonist Rolofyllin sowie Nesiritide (rekombinantes natriuretisches Peptid, BNP).
Die Aktivatoren der löslichen Guanylatzyklase, insbesondere das Cinaciguat, galten als vielversprechende Substanzen, die in der Lage sind, die erhöhten intrakardialen Druckwerte bei pulmonaler Stauung effektiv zu reduzieren. Allerdings führte die Applikation von Cinaciguat nicht nur zur genannten hämodynamischen Verbesserung bei Patienten mit reduzierter systolischer linksventrikulärer Funktion einhergehend mit einer Erhöhung des Herzzeitvolumens, sondern zu nicht tolerablen systemischen Blutdruckabfällen [12].
Bisher nur auf einem Kongress (ESC 2013) präsentierte Ergebnisse einer Phase-2-Studie mit dem Myosin-Aktivator Omecamtiv mecarbil zeigten nur in der höchsten Dosis eine Tendenz, den primären Endpunkt Luftnot zu verbessern.
Zusammenfassend ist die Mehrzahl der neueren Studien hinsichtlich des Erreichens des zuvor definierten primären Endpunktes negativ ausgefallen, oder aber unerwünschte Arzneimittelwirkungen (meist Hypotensionen) führten zu einem ungünstigen Nutzen-Risiko-Verhältnis, teilweise sogar zu Studienabbrüchen.
Weichere Endpunkte klinischer Studien
Angesichts dieser eher enttäuschenden Studienergebnisse zeigt sich eine Tendenz, die Definition klinischer Studienendpunkte zu ändern, eher weg von den als sehr hart, sehr robust erachteten Endpunkten wie Gesamtsterblichkeit und kardiovaskulärer Sterblichkeit hin zu eher weicheren, aber klinisch bedeutsamen Endpunkten wie symptomatische Besserung der Luftnot und Vermeidung von Rehospitalisierungen [13].
Die Vermeidung erneuter Dekompensationen und/oder Rehospitalisationen führt wahrscheinlich zu einer besseren Lebensqualität und mittel- und langfristig wahrscheinlich zu einer besseren Prognose, da nach einer Hospitalisation in der Erholungsphase maximal das zuvor bestehende Ausgangsniveau erreicht wird [14].
Aktuelle klinische Studien mit Urodilatin und Serelaxin
Weitere Substanzgruppen werden in Studien aktuell getestet. Das Urodilatin ist ein natri-
uretisches Peptid, das seine günstige Wirkung vor allen Dingen über eine Vasodilatation und vermehrte Natriurese und damit verbundene Diurese bei Patienten mit akuter Herzinsuffizienz entfaltet. Bereits 2006 wurden gute hämodynamische Effekte bei einer Dosisfindungsstudie am Patienten nachgewiesen. Auch die symptomatische Besserung 24 Stunden nach Beginn der Behandlung war verglichen mit Plazebo klinisch relevant und statistisch hochsignifikant [15]. Basierend auf dieser Pilotstudie läuft aktuell eine Phase-3-Studie an über 2 000 Patienten, deren wesentlicher Endpunkt die Verbesserung der Dyspnoe innerhalb der ersten 48 Stunden nach Beginn der Medikation darstellt. Die Rekrutierung wird voraussichtlich 2015 abgeschlossen sein.
Das rekombinante Pendant des Schwangerschaftshormons Relaxin, das Serelaxin, wird aktuell in einer großen Letalitätsstudie untersucht. In der Relax-AHF-Studie wurde die klinische Wirksamkeit an 1 161 Patienten mit akuter Herzinsuffizienz hinsichtlich der Verbesserung der Dyspnoe nachgewiesen [16]. Viele Surrogatparameter wie Kreatinin, Transaminasen, Troponin normalisierten sich in der Serelaxin-Gruppe rascher als in der Plazebo-Gruppe [17]. Als einer der zahlreichen Endpunkte wurde auch die Sterblichkeit 180 Tage nach Studienbeginn untersucht. Hier zeigten sich – für viele überraschend – signifikant weniger Todesfälle in der Serelaxin-Gruppe (42 vs. 65 bei Plazebo, p=0,03) [16].
In präklinischen und klinischen Pilotstudien werden weitere pharmakologische Ansätze untersucht, wie zum Beispiel die Verbesserung der Myozytenfunktion, die Anti-Apoptose, die Angiogenese und die Verhinderung von Fibrose [18].
Zusammenfassung
Patienten mit akuter Herzinsuffizienz haben eine unverändert hohe Mortalität. Es existieren kaum Evidenz-basierte Daten zur Prognosebesserung durch eine medikamentöse Therapie. Das Hauptsymptom Dyspnoe rückt daher als Endpunkt in den Fokus moderner klinischer Studien. Mit dem natriuretischen Peptid Urodilatin und mit Serelaxin befinden sich derzeit vielversprechende Substanzen in großen klinischen Studien.
Interessenkonflikte: Der Autor hat keine deklariert.
Erschienen in: Der Allgemeinarzt, 2015; 37 (7) Seite 18-22