Die Diagnose "Fibromyalgiesyndrom" (FMS) wird gestellt anhand der Anamnese eines typischen Symptomenkomplexes (chronische Schmerzen in mehreren Körperregionen, Müdigkeit, Schlafstörungen) und durch den Ausschluss von körperlichen Erkrankungen, welche die Symptome ausreichend erklären. Die Intensität der Therapie richtet sich nach dem Schweregrad.
Patienten mit chronischen Schmerzen in mehreren Körperregionen ohne erklärenden somatischen Krankheitsfaktor finden sich häufig in allgemeinärztlichen Praxen. Viele dieser Patienten erfüllen die Kriterien einer "Fibromyalgie" bzw. eines "Fibromyalgiesyndroms" (FMS). Die "Fibromyalgie" ist in der Internationalen Klassifikation der Krankheiten im Kapitel "Krankheiten des Muskel-Skelett-Systems und des Bindegewebes" in dem Unterkapitel "Sonstige Krankheiten des Weichteilgewebes, anderenorts nicht klassifiziert" (ICD-10 GM M79.70) aufgeführt [1].
Symptomatik und Definition
Die Kernsymptome des FMS sind chronische Schmerzen in mehreren Körperregionen, Schlafstörungen/nicht erholsamer Schlaf und körperliche/geistige Müdigkeit bzw. vermehrte Erschöpfungsneigung. Fast alle Patienten geben weitere, auf innere Organe bezogene Beschwerden (Magen, Darm, Harnwege, Atmung, Herz), weitere Schmerzsyndrome (z. B. Kopf- und Gesichtsschmerzen, Unterbauchschmerzen), Missempfindungen, Symptome einer generalisierten Reizüberempfindlichkeit (Geruch, Geräusche, Berührung) und psychische Symptome (Niedergeschlagenheit, Nervosität, Angst) an [1].
Klassifikation
Die deutsche S3-Leitlinie klassifiziert das FMS als eine funktionelle Störung, d. h. einen typischen Komplex von Symptomen ohne spezifischen somatischen Krankheitsfaktor. Viele FMS-Patienten erfüllen auch die Kriterien einer anhaltenden somatoformen Schmerzstörung, einer Angststörung und/oder depressiven Störung.
Ätiologie
Die Entwicklung eines FMS ist mit entzündlich-rheumatischen Erkrankungen, Genpolymorphismen des 5-HT2-Rezeptors, Lebensstilfaktoren (Rauchen, Übergewicht, mangelnde körperliche Aktivität, Schlafstörungen), psychosozialen Stressoren (Arbeitsplatzkonflikte) sowie körperlicher Misshandlung und sexuellem Missbrauch in Kindheit und Erwachsenenalter assoziiert.
Die S3-Leitlinie zum FMS postuliert ein biopsychosoziales Modell bezüglich Prädisposition, Auslösung und Chronifizierung des FMS: Physikalische, biologische oder psychosoziale Stressoren lösen bei einer entsprechenden genetischen und lerngeschichtlichen Prädisposition vegetative, endokrine und zentralnervöse Reaktionen aus, aus denen die Symptome des FMS wie Schmerz, Müdigkeit, Schlafstörungen, vegetative und psychische Symptome resultieren.
Verlauf und Prognose
Bei Erwachsenen persistieren FMS-Beschwerden in der Regel lebenslang, vollständige Remissionen sind eine Rarität. Ein Teil der Patienten berichtet im Verlauf über eine bessere Adaptation an die Beschwerden bzw. eine bessere Zufriedenheit mit dem Gesundheitszustand, trotz der Beschwerden. Die Lebenserwartung entspricht der Durchschnittsbevölkerung. Die Suizidrate bei Frauen ist im Vergleich zur allgemeinen Bevölkerung leicht erhöht [1].
Diagnose
Die Diagnose wird durch die Anamnese des typischen Symptomkomplexes und den Ausschluss internistischer, neurologischer und orthopädischer Erkrankungen, welche das Beschwerdebild ausreichend erklären können, gestellt [1]. Zur Diagnose können die vorläufigen American College of Rheumatology (ACR) diagnostischen Kriterien [2] und die "modifizierten ACR 2010 diagnostischen Kriterien" (sogenannte Forschungskriterien) [3], verwendet werden. Die diagnostischen ACR 2010 Kriterien erfordern keine Tender-Point-Untersuchung und ermöglichen daher auch eine Diagnose durch Nicht-Rheumatologen. Die Beschwerden können durch den Fibromyalgiesymptomfragebogen [4] erfasst und dokumentiert werden (Tabelle 1).
Folgende Kriterien für chronische Schmerzen in mehreren Körperregionen können verwendet werden:
- Modifizierte diagnostische ACR-Kriterien 2010 (sogenannte Forschungskriterien): Angabe von mindestens 7 Schmerzorten an 19 möglichen Schmerzorten des Fibromyalgiesymptomfragebogens [4]
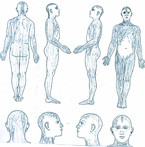
- Schmerzskizze: Mindestens ein Schmerzort im Rücken (Nacken und/oder Brustwirbelsäule und/oder Kreuz) und in jeder Extremität (Abb. 1)
In den meisten Fällen ist die klinische Diagnose einfach zu stellen, da der körperliche Untersuchungsbefund keine Hinweise auf eine somatische Erkrankung gibt und das Basislabor unauffällig ist. In diesen Fällen wird keine weitere technische Diagnostik (z. B. Bildgebung, neurophysiologische Untersuchungen) empfohlen. Bei Verdacht auf somatische (Mit-)Ursachen der Beschwerden ist eine fachärztliche internistische (endokrinologische, rheumatologische) und/oder neurologische und/oder orthopädische Diagnostik empfohlen. Vor allem bei älteren Patienten kann ein Mischbild von "weichteilrheumatischen" (fibromyalgieformen) und Arthrosebeschwerden vorliegen. Bei Patienten mit entzündlich rheumatischen Erkrankungen kann ein Mischbild von blanden entzündlichen Veränderungen, welche die Mehrzahl der Schmerzlokalisationen nicht erklären, und "weichteilrheumatischen" (fibromyalgieformen) Beschwerden vorliegen (sogenanntes sekundäres FMS).
Psychosoziale Diagnostik
Da psychische Störungen bei FMS-Patienten häufig sind und den Schweregrad des FMS bestimmen, wird eine psychosoziale Basisdiagnostik (Angst, Depressivität, psychosoziale Konflikte) bei jedem Patienten mit chronischen Schmerzen in mehreren Körperregionen empfohlen. Ein einfaches und valides Screening-Instrument auf Angst und Depression mit vier Fragen ist der PHQ 4 [5].
Schweregrade
Wie bei somatischen Erkrankungen (z. B. Herzinsuffizienz) oder psychischen Störungen (z. B. Depressionen) können beim FMS verschiedene Schweregrade unterschieden werden.
- Leichte Formen: Neben den Kernsymptomen keine oder geringe weitere körperliche und seelische Beschwerden, keine oder geringe Beeinträchtigungen in Alltagsfunktionen (vgl. Kasuistik 1).
- Mittlere Formen: Neben den Kernsymptomen weitere körperliche und seelische Beschwerden von Krankheitswert (z. B. Reizdarmsyndrom, leichtgradige Depression), geringe bis mäßige Beeinträchtigungen in Alltagsfunktionen.
- Schwere Formen: Neben den Kernsymptomen weitere ausgeprägte körperliche und seelische Beschwerden von Krankheitswert (z. B. mehrere andere funktionelle somatische Syndrome, schwere Depression oder Angststörung), ausgeprägte Beeinträchtigungen in Alltagsfunktionen (vgl. Kasuistik 2).
Therapie
Die Diagnose eines FMS soll dem Patienten explizit mitgeteilt werden. Die Erfahrung zeigt, dass die meisten Betroffenen erleichtert sind, zu erfahren, dass ihre Beschwerden einem bekannten und gut erforschten Krankheitsbild entsprechen. Das Etikett "Fibromyalgiesyndrom" kann es vielen Betroffenen ermöglichen, Aufmerksamkeit von der Suche nach der Ursache für ihre Beschwerden abzuziehen und sich auf eine aktive Krankheitsbewältigung einzulassen.
Die FMS-Leitlinie empfiehlt ein abgestuftes Behandlungskonzept in Abhängigkeit vom Schweregrad. Bei der Auswahl von Therapiemaßnahmen sollen innerhalb der Leitlinien-Empfehlungen die Präferenzen und Komorbiditäten des Patieten berücksichtigt werden. Realistische Therapieziele, nämlich der Erhalt und die Verbesserung der Funktionsfähigkeit statt vollständige Beschwerdefreiheit, sollen erarbeitet werden. Wirksamkeitsgesicherte Therapiemaßnahmen sollen empfohlen werden (Übersicht 1).
Bei leichten Formen des FMS soll der Patient zu angemessener körperlicher und psychosozialer Aktivierung ermutigt werden. Bei schweren Verläufen sollen mit dem Patienten körperbezogene Therapien, eine zeitlich befristete medikamentöse Therapie sowie multimodale Therapien (mindestens ein körperlich aktivierendes Verfahren mit mindestens einem psychotherapeutischen Verfahren) besprochen werden. Patienten mit schweren Verläufen, die auf die oben genannten Maßnahmen nicht ausreichend ansprechen, sollen mit multimodalen Programmen nach dem deutschen Operationen- und Prozedurenschlüssel OPS und bei psychischer Komorbidität mit störungsspezifischer Psycho- und /oder medikamentöser Therapie behandelt werden [1]. Wichtig: Die Verordnung aller Medikamente zur Therapie des FMS erfolgt off-Label. In Deutschland ist Amitriptylin für chronische Schmerzen im Rahmen eines therapeutischen Gesamtkonzeptes, Duloxetin für depressive Störungen sowie Pregabalin für die generalisierte Angststörung zugelassen.
Interessenskonflikte: PD Dr. Häuser besitzt Aktienfonds, die Aktien von pharmazeutischen Firmen enthalten können. Er erhielt Vortragshornorare von den Firmen Abbott, Grünenthal, MSD Sharp & Dohme und Pfizer in den letzten 3 Jahren.
Erschienen in: Der Allgemeinarzt, 2017; 39 (4) Seite 38-43